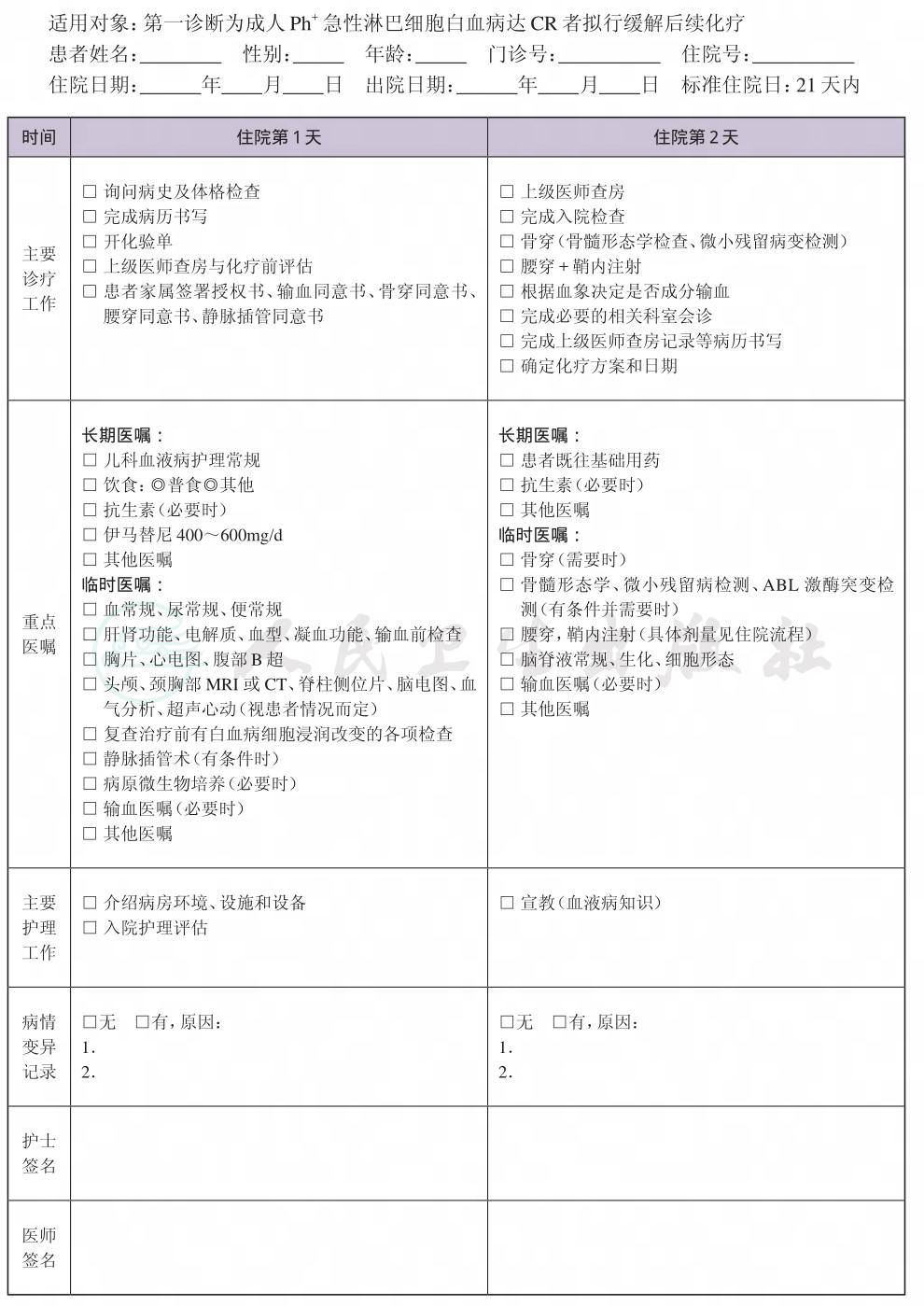
一、 完全缓解的成人Ph+ALL临床路径标准住院流程
(一) 临床路径标准住院日
为21天内
(二) 进入路径标准
1.第一诊断必须符合成人Ph+急性淋巴细胞白血病(ALL)疾病编码。
2.经诱导化疗达完全缓解(CR)。
3.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(三) 完善入院常规检查需2天(工作日)
必需的检查项目:
1.血常规、尿常规、便常规。
2.肝肾功能、电解质、血型、凝血功能、输血前检查。
3.胸片、心电图、腹部B超。
4.发热或疑有某系统感染者可选择 病原微生物培养、影像学检查。
5.骨髓涂片和(或)活检(必要时)、微小残留病变检测(有条件时),若残留病水平较前升高,应及时检测ABL激酶突变。
6.复查治疗前有白血病细胞浸润改变的各项检查。
7.患者及家属签署以下同意书 授权书、化疗知情同意书、骨穿同意书、腰穿及鞘内注射同意书、输血知情同意书、静脉插管知情同意书。
(四) 治疗开始于入院第3天内
(五) 治疗方案
1.早期巩固强化化疗(巩固强化期间应持续应用伊马替尼)
(1) CAM:
CTX:750mg /(m2·d),第1天,第8天(美司钠解救)。
阿糖胞苷(Ara-C):75~100mg /(m2·d),第1~3天,第8~10天。
巯嘌呤(6-MP):60mg /(m2·d),第1~7天,血象恢复后(白细胞≥1×109/L,血小板≥50×109/L)行三联鞘注1~2次。
(2) 大剂量甲氨蝶呤(HD-MTX):
MTX:2.0~3.0g /(m2·d),第1、8、22天;第1、8、22天行三联鞘注;前次用药后肝功能仍异常、血细胞计数仍处于抑制状态者可适当顺延用药。
2.晚期巩固强化化疗
治疗分层:有条件进行异基因HSCT者早期强化结束后尽早接受移植。
(1) 异基因干细胞移植(allo-HSCT):有HLA配型相合同胞供者或无关供者,HLA部分相合的家族供者,行异基因HSCT,伊马替尼400~600mg/d持续服用至预处理方案开始(估计用药周期为5~6个月)。在治疗过程中,每疗程均监测BCR/ABL融合基因水平,有继续下降趋势的可在完成3个疗程的强化治疗后行干细胞移植;若融合基因表达呈上升趋势则直接进行移植。异基因HSCT后不再使用伊马替尼,除非存在分子生物学或血液学复发的证据。不能行干细胞移植治疗者,继续接受巩固强化化疗和伊马替尼的联合治疗。不能使用伊马替尼患者按计划化疗,化疗结束后予干扰素维持治疗。
(2) 联合化疗/自体干细胞移植
1) COATD方案:
CTX:750mg /(m2·d),第1天(美司钠解救)。
VCR:1.4mg /(m2·d),最大剂量不超过2mg/次,第1天。
Ara-C:75~100mg /(m2·d),第1~5天。
替尼泊苷(VM-26):100mg /(m2·d),第1~3天。
地塞米松(DXM):6~8mg /(m2·d),第1~7天(口服或静滴)。
血象恢复后(白细胞≥1×109/L,血小板≥50×109/L)行三联鞘注1~2次。
2) 自体干细胞移植(auto-HSCT):COATD方案治疗结束后分子学阴性的患者可选择auto-HSCT,auto-HSCT后的患者可予继续伊马替尼+VP方案维持治疗2年,不再进行剩余疗程的化疗。
未接受allo-SCT或auto-HSCT的患者接受以下方案治疗。
3) VDCD方案:
VCR:1.4mg/(m2·d),最大剂量不超过2mg/次,第1、8、15、22天。
DNR:30mg/(m2·d),第1~3天。
CTX:750mg /(m2·d),第1、15天(美司钠解救);
DXM:6~8mg /(m2·d),d1~7天,第15~21天(口服或静滴)。
血象恢复后(白细胞≥1×109/L,血小板≥50×109/L)行三联鞘注1~2次。
4) TA方案:
VM-26:100mg /(m2·d),第1~3天。
Ara-C:75~100mg /(m2·d),第1~5天。
血象恢复后(白细胞≥1×109/L,血小板≥50×109/L)行三联鞘注1~2次。
3.维持治疗
(1) 含伊马替尼维持治疗方案:未行allo-HSCT者建议使用伊马替尼联合VP方案作为维持治疗,伊马替尼400~600mg/d持续应用,VP方案每月1次,持续至完全缓解后2年。
VP方案:VCR 1.4mg /(m2·d),最大剂量不超过2mg/次,第1天。Pred 1mg/(kg·d),第1~5天。
(2) 不包含伊马替尼的维持治疗方案:无条件使用伊马替尼者采用干扰素维持治疗,300万U/次,1次/隔日,可联合VP方案(同上)每月1次,持续至缓解后至少2年。
4.中枢神经系统白血病(CNSL)预防治疗
(1) 三联鞘注:三联鞘注为CNSL的预防及治疗的主要方式,病程中未诊断CNSL的患者应鞘注应完成8~12次。诱导治疗结束血象恢复后(中性粒细胞≥1×109/L,血小板≥50×109/L,外周血无原始细胞)进行首次鞘内注射(三联,每周鞘注不超过2次)并用流式细胞术进行脑脊液白血病细胞分析。
病程中出现CNSL者,应每周鞘注2次直至症状体征好转、脑脊液检测正常,此后每周一次连续4~6周,未行颅脑放射预防者行颅脑脊髓分次放疗24Gy。
鞘注方案:液体量不足时用生理盐水补充;MTX 10~15mg+Ara-C 30~50mg+DXM 10mg。
(2) 颅脑/脊髓放疗:拟行HSCT者移植前不建议行颅脑放疗预防CNSL,无移植条件的30岁以上的患者一般巩固强化治疗全部结束后进行颅脑分次(10~12次)照射,总量18~20Gy;如行脊髓照射,剂量为12Gy。有CNSL的证据者头颅照射剂量为20~24Gy,脊髓照射剂量为18~20Gy,分次完成。进行过预防性头颅放疗的患者原则上不进行二次放疗。
5.诱导以及巩固治疗结束后的随访监测治疗 患者维持治疗期间定期检测血象、骨髓形态、染色体、BCR/ABL融合基因及流式残留病检测,每3个月复查1次。
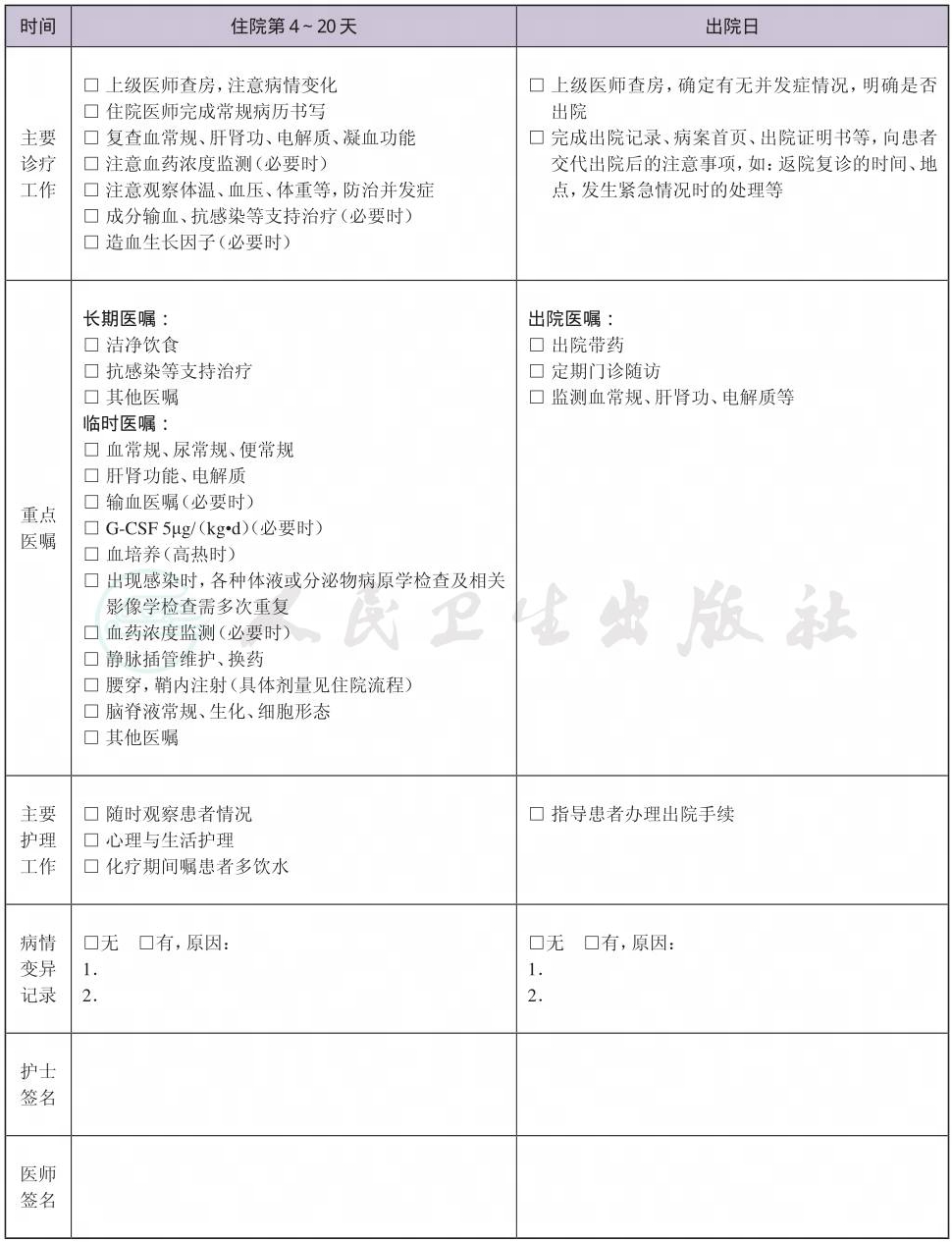
(六) 治疗后恢复期复查的检查项目
1.血常规、肝肾功、电解质。
2.脏器功能评估。
3.骨髓检查(必要时)。
4.微小残留病变检测(必要时)。
(七) 化疗中及化疗后治疗
1.感染防治 发热患者建议立即进行病原微生物培养并使用抗菌药物,可选用头孢类(或青霉素类)±氨基糖苷类抗感染治疗;3天后发热不缓解者,可考虑更换碳青酶烯类和(或)糖肽类和(或)抗真菌治疗;有明确脏器感染的患者,应根据感染部位及病原微生物培养结果选用相应抗菌药物。
2.防治其他脏器功能损伤 止吐、保肝、水化、碱化。
3.成分输血 适用于Hb<80g/L、PLT<20×109/L或有活动性出血的患者,分别输注浓缩红细胞和单采血小板。有心功能不全者可放宽输血指征。
4.造血生长因子 化疗后中性粒细胞绝对值(ANC)≤1.0×109/L,可使用G-CSF 5μg/(kg·d)。
(八) 出院标准
1.一般情况良好。
2.没有需要住院处理的并发症和(或)合并症。
(九) 变异及原因分析
1.治疗中、后有感染、贫血、出血及其他合并症者进行相关的诊断和治疗,可能延长住院时间并致费用增加。
2.若治疗过程中出现CNSL,退出此路径,进入相关路径。
3.治疗期间髓内和(或)髓外复发者退出此路径。
二、 完全缓解的成人Ph+ALL临床路径表单