一、儿童淋巴母细胞淋巴瘤(LBL)临床路径标准住院流程
(一)适用对象
第一诊断为儿童淋巴母细胞淋巴瘤低危组、中危组患者。淋巴母细胞性淋巴瘤NOS(ICD-10:C83.503 M9727/3)、前体B细胞淋巴母细胞性淋巴瘤(ICD-10:C83.501 M9728/3)、前体T细胞淋巴母细胞性淋巴瘤(ICD-10:C83.505 M9729/3)。
(二)诊断依据
根据WHO Classification of Tumours of Haematopoietic and Lymphoid Tissues 2008版,《诸福棠实用儿科学(第8版)》(人民卫生出版社,2015)。
1.体检:可有颈部、锁骨上等浅表淋巴结肿大、呼吸困难、皮肤软组织结节、发热、皮肤黏膜苍白、皮肤出血点及淤斑、肝脾大等。
2.血细胞计数及分类。
3.骨髓检查:形态学(包括组化检查)、免疫分型、细胞遗传学:染色体核型分析,FISH(必要时)及白血病相关基因。
4.病理诊断:病理活检根据WHO Classification of Tumours of Haematopoietic and Lymphoid Tissues 2008版LBL诊断标准。
5.影像学瘤灶部位检查:颈部、腹部及病灶部位超声,头、颈、胸腹(瘤灶部位最好为增强)CT/MR,如果为颅脑和脊髓部位瘤灶则需做相应部位MR。
(三)危险度分组标准
1.低危组:按照St.Jude临床分期,不具有高危因素的Ⅰ、Ⅱ期患者(存在早期肿瘤自发溶解或巨大瘤块的Ⅱ期患者除外)。
2.中危组:不具有高危因素的Ⅲ、Ⅳ期患者。
3.高危组:高危组患者不进入此临床路径。以下为高危因素:
(1)强的松预治疗第8天,外周血幼稚细胞大于1000/mm3。
(2)诱导治疗第15天骨髓幼稚细胞>25%。
(3)诱导治疗第33天肿瘤残存>25%或骨髓幼稚细胞>5%;骨髓MRD≥10-2;脑脊液中持续存在幼稚细胞(指3次鞘注后脑脊液中仍有肿瘤细胞)。其中任1项。
(4)巩固治疗前(CAM2化疗后)评估仍有残留病灶者尽量行活检,仍为肿瘤组织(如果没有条件做二次活检可视条件行PET-CT协助鉴别);骨髓MRD≥10-3。其中任1项。
(5)具有不良遗传学特征:t(9;22)或BCR/ABL,t(4;11)或MLL/AF4;t(17;19)(q22;p13)或TCF3/HLF;IKZF1阳性;Ph样ALL相关基因阳性;iAMP 21;LOH6q。
(四)选择治疗方案的依据
根据《儿科血液系统疾病诊疗规范》(中华医学会儿科分会编著,人民卫生出版社),《诸福棠实用儿科学(第8版)》(人民卫生出版社,2015)。
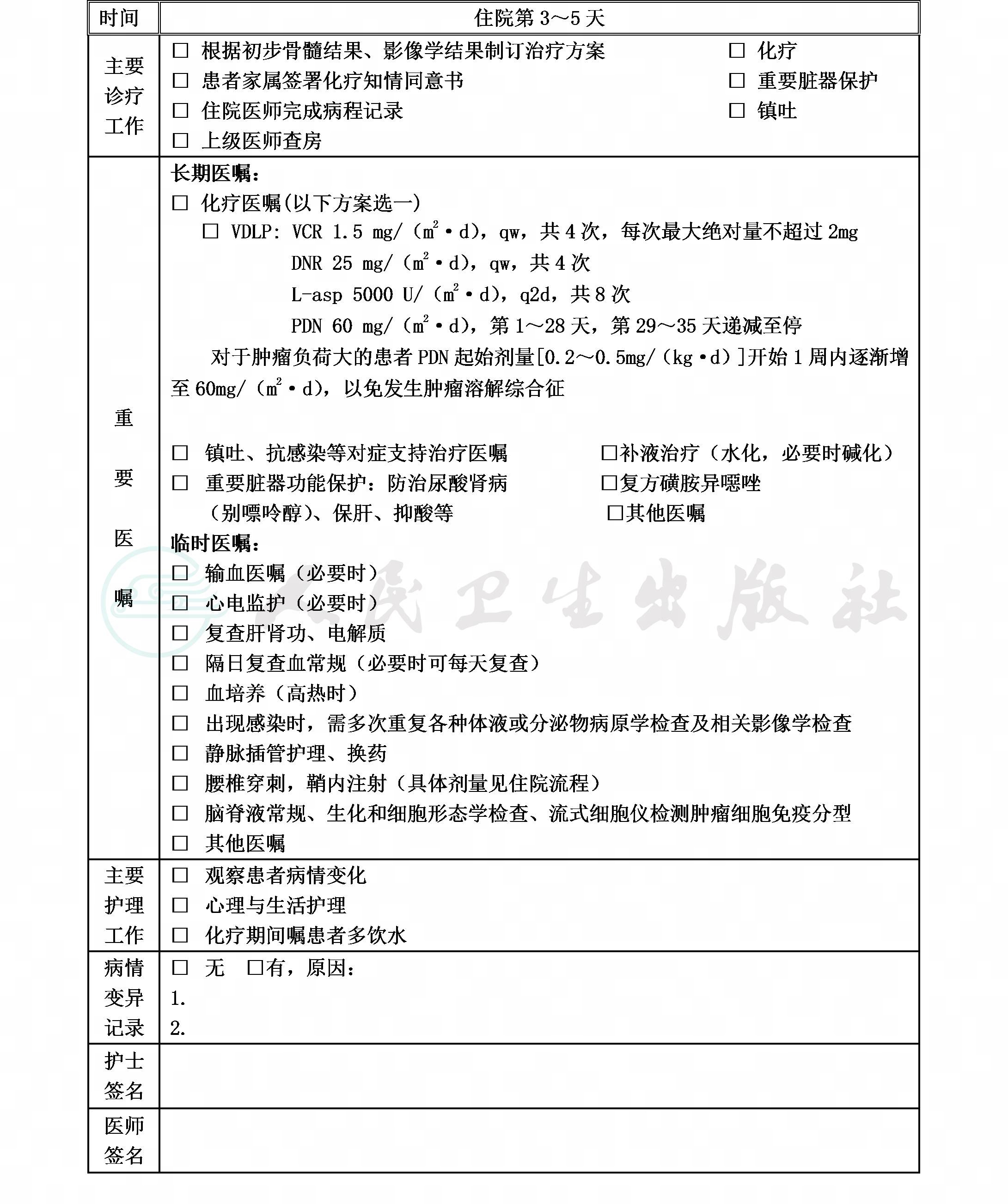
1.初始诱导化疗方案
VDLP方案诱导治疗:
长春新碱(VCR)1.5mg/(m2·d),每周1次,共4次,每次最大绝对量不超过2mg,第8、15、22、29天,共4次;
柔红霉素(DNR)25mg/(m2·d),静脉滴注6小时入,每周1次,第8、15、22、29天,共4次;
左旋门冬酰胺酶(L-Asp)5000U/(m2·d),第8、11、14、17、20、23、26、29天,q2d,共8次,肌内注射;若L- ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第9、23天,共2剂;
泼尼松(PDN)60mg/(m2·d),第1~28天,口服,第29~35天递减至停。
PDN对于肿瘤负荷大的患者起始剂量15mg/(m2·d),逐日递增15mg/(m2·d),开始1周内逐渐增至60mg/(m2·d),以免发生肿瘤溶解综合征。
单联MTX鞘注,第1天;三联鞘注(TIT),第15、33天。
按年龄TIT剂量:

注:1. 如果第1次腰椎穿刺有损伤,则需在第8天和第22天增加2次三联鞘注2. CNS2 患者在第8天和第22天增加2次三联鞘注3. CNS3 患者在第8天和第22天增加2次三联鞘注,即在诱导缓解治疗中每周1次鞘注治疗,直至脑脊液转阴,至少5剂
2.缓解后巩固治疗:
(1)CAM方案:
若患儿无发热、无严重感染;ANC≥500/µl,PLT≥5万/µl时,可于第36天开始第1轮CAM方案。共2个疗程CAM方案,具体药物见下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d),第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第10天。
休疗1~2周;ANC≥500/µl,PLT≥5万/µl;无发热及严重感染;开始第2轮CAM。
(2)巩固治疗M方案:
CAM2结束后1~2周,无发热、无严重感染;肌酐清除率值正常;肝功能ALT/AST≤10倍正常上限值;胆红素≤3倍正常上限值;ANC≥500/µl,PLT≥5万/µl时可以开始巩固治疗方案M。
CAM2后血象回升即复查骨髓穿刺,并行瘤灶评估,未见明确残留病灶,可以开始M方案化疗。若有明确残留,进入高危组化疗,退出本路径。具体药物如下:
大剂量甲氨喋呤(MTX)3~5g/(m2·d),每2周1次,共4次(T-LBL:每次5g/m2;B-LBL:每次3g/m2),第8、22、36、50天;
四氢叶酸钙(CF)15mg/m2,6小时1次,3~8次,根据MTX血药浓度给予调整。
6-MP 25mg/(m2·d),不超过56天,根据WBC调整剂量。
三联鞘注:第8、22、36、50天。
应用大剂量MTX期间需要进行水化、碱化,并监测MTX血药浓度。45小时查MTX浓度<0.25µmol/L为正常。若MTX高于正常,根据浓度调整CF用量和次数。
(3)延迟强化I治疗:
①VDLD方案:当巩固方案结束后约2周,无发热、无严重感染;ANC≥1000/µl,PLT≥10万/µl时可开始此方案化疗。本疗程化疗前复查骨髓,并行瘤灶评估。
具体药物如下:
VCR 1.5mg/(m2·d),每周1次,共3次,第1、8、15天,每次最大绝对量不超过2mg;
DNR或阿霉素(ADR)25mg/(m2·d),每周1次,共3次,第1、8、15天;
L-asp10000U/(m2·d),肌内注射,q2d,第1、4、7、10天,共4次;L-ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第4天,共1剂。
DXM 8~10mg/(m2·d),第1~7天,第15~21天;
三联鞘注:第1、15天(仅CNS3者增加2次IT)。
②CAM方案:休疗1~2周;ANC≥1000/µl,PLT≥10万/µl;无发热及严重感染;肌酐值正常;开始CAM方案化疗。具体药物如下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d) ,第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第3天。
休疗约2周,无发热及严重感染;ANC≥200/µl,PLT≥5万/µl;可开始维持治疗。
(4)中间维持治疗:Ⅰ、Ⅱ期患者延迟强化完成后直接进入维持治疗;Ⅲ、Ⅳ期患者插入8周中间维持治疗(即用8周6-MP+MTX/VD方案化疗后进入延迟强化Ⅱ),中间维持具体方案为:6-MP 50mg/(m2·d),持续睡前空腹口服共8周;MTX 20mg/m2,每周1次,共8次,口服或肌内注射,根据WBC调整方案中6-MP的剂量。VCR 1.5mg/(m2·d),1次,第1天,每次最大绝对量不超过2mg;DXM 6mg/(m2·d),第1~5天。三联鞘注,第1天。
(5)延迟强化Ⅱ治疗:
①VDLD方案:当患儿无发热、无严重感染;ANC≥1000/µl,PLT≥10万/µl时可开始此方案化疗。本疗程化疗前复查骨髓,并行瘤灶评估。具体药物如下:
VCR 1.5mg/(m2·d),每周1次,共3次,第1、8、15天,每次最大绝对量不超过2mg;
DNR或阿霉素(ADR)25mg/(m2·d),每周1次,共3次,第1、8、15天;
L-asp 10 000U/(m2·d),肌内注射,q2d,第1、4、7、10天,共4次;L-ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第4天,共1剂。
DXM 8~10mg/(m2·d),第1~7天,第15~21天;
三联鞘注:第1天。
②CAM方案:休疗1~2周;ANC≥1000/µl,PLT≥10万/µl;无发热及严重感染;肌酐值正常;开始CAM方案化疗。具体药物如下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d),第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第3天。
注:Ⅰ、Ⅱ期患者无延迟强化Ⅱ治疗(存在早期肿瘤自发溶解或巨大瘤块的Ⅱ期患者除外)。
(6)维持治疗方案:6-MP+MTX方案期间每4周插入VD方案。每8周为一个循环,共8个循环。
开始维持治疗时行瘤灶评估,维持治疗前四个循环每8周评估1次(包括骨髓检查),以后每8周小评估1次(简单影像学检查,无骨髓穿刺、腰椎穿刺),每16周大评估1次(包括脑脊液和骨髓检查)。
①6-MP+MTX方案:
6-MP 50mg/(m2·d),持续睡前空腹口服;
MTX 20mg/m2,每周1次,口服或肌内注射;
根据WBC调整方案中的6MP药物剂量。
②VD方案:每4周一次。
VCR 1.5mg/(m2·d),1次,每次最大绝对量不超过2mg;
DXM 6mg/(m2·d),第1~5天。
总治疗疗程:2.5年。
3.中枢神经系统侵犯的诊断、预防和治疗:
(1)中枢神经系统侵犯的诊断-根据脑脊液状态分级:
脑脊液状态分级主要依据临床表现、影像学改变、脑脊液检查。
①CNS1:同时符合以下3条:脑脊液中无肿瘤细胞;无中枢神经系统异常的临床表现;无中枢神经系统异常的影像学(CT/MRI)依据。
②CNS2:符合以下任何1条可诊断CNS2:
腰椎穿刺无损伤—脑脊液不混血(红细胞:白细胞≤100:1)时,脑脊液白细胞计数≤5/µl,并见到明确的肿瘤细胞;
腰椎穿刺有损伤—脑脊液混血(红细胞:白细胞>100:1)时,脑脊液见到明确的肿瘤细胞;
腰椎穿刺有损伤并为血性脑脊液,不论有无肿瘤细胞,如初诊白细胞数>50×109/L则归为CNS2。
中枢邻近部位的侵犯:头面部皮肤、软组织或骨骼侵犯,如颅骨、鼻窦、眼眶等(未突破硬脑膜);脊柱骨破坏或椎旁侵犯不伴神经系统症状的,无CNS占位、脑脊液检查正常。
T细胞型伴高肿瘤负荷。
③CNS3:符合以下任何1条可诊断CNS3:
脑脊液白细胞计数>5/µl,并以肿瘤细胞为主,同时红细胞:白细胞≤100:1;或者脑脊液白细胞计数>5/µl,其中肿瘤细胞所占比例高于外周血幼稚细胞百分比;
颅神经麻痹,即使脑脊液中无肿瘤细胞、颅脑MRI/CT未发现占位性病变;
CT/MRI可见脑、脊髓或脑膜、脊膜病变;
脊柱骨破坏或椎旁侵犯引起排尿异常、肢体活动障碍等神经系统症状。
(2)中枢神经系统浸润的预防及治疗
本组去除了颅脑放疗(包括CNS3患者),以加强化疗、增加鞘注加强CNS侵犯的预防和治疗。
①CNS1的治疗:无颅脑放疗。所有患者均接受预防性三联鞘注及4疗程大剂量MTX化疗,其中T-LBL5g/m2;B-LBL3g/m2。
②CNS2的治疗:在诱导缓解VDLP方案中(第8、22天)增加2次三联鞘注,即每周1次,共5次。
③CNS3的治疗:在诱导缓解VDLP方案中(第8、22天)增加2次三联鞘注,即每周1次,共5次。
延迟强化ⅠVDLD(第1、15天)增加2次鞘注。
④维持治疗期间的CNS治疗:
CNS2(包括T-LBL伴高肿瘤负荷、中枢邻近部位侵犯者)、CNS3患者维持治疗期间增加2次鞘注。T-LBL维持治疗期间每4周鞘注1次,共12次;B-LBL每8周鞘注1次,共8次。
(五)根据患者的疾病状态选择路径
初治儿童LBL临床路径和完全缓解(CR)的儿童LBL临床路径(附后)。
初治儿童淋巴母细胞淋巴瘤(LBL)临床路径
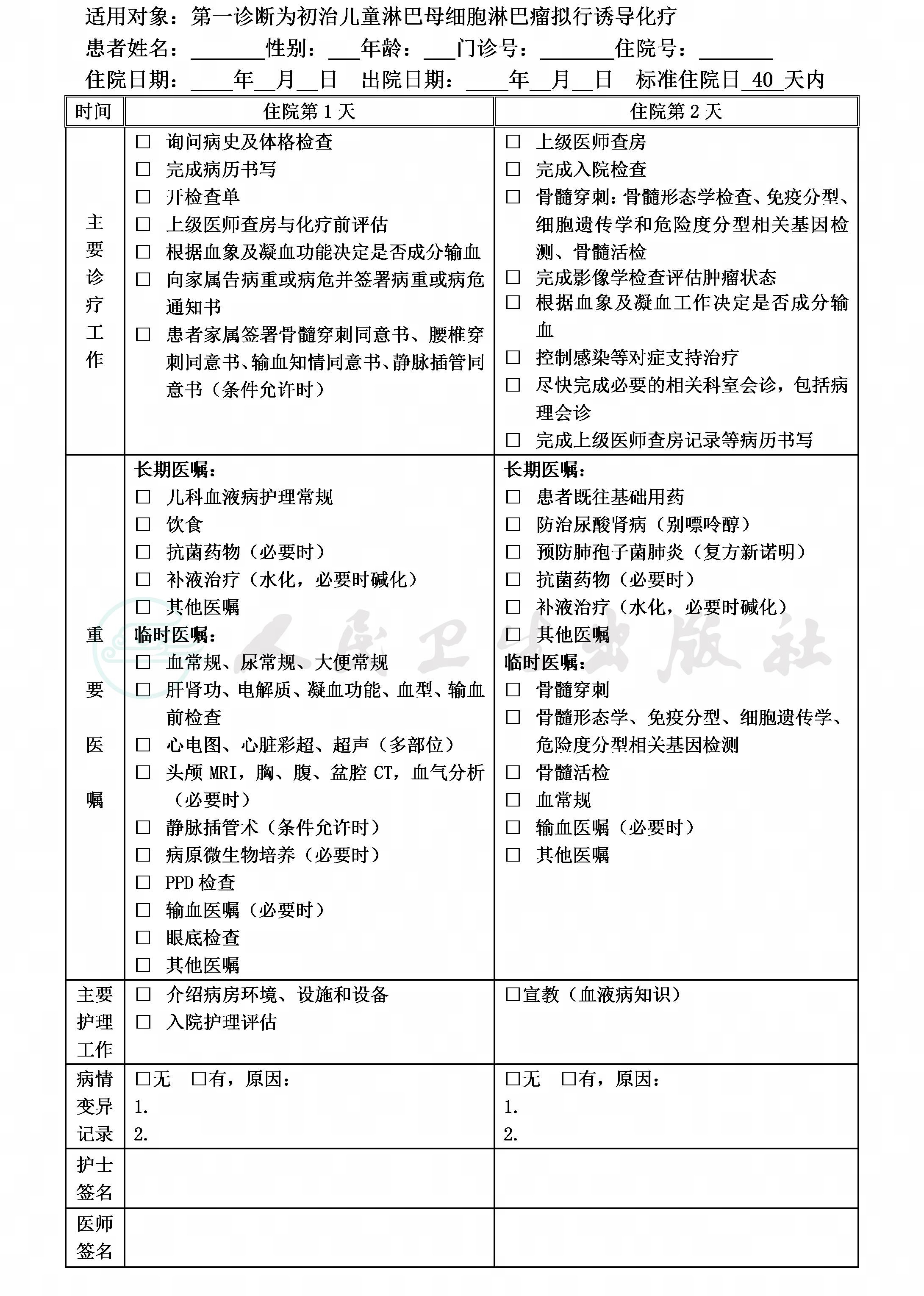
一、初治儿童LBL临床路径标准住院流程
(一)标准住院日为40天内
(二)进入路径标准
1.第一诊断必须符合儿童淋巴母细胞淋巴瘤(LBL)低危组、中危组诊断的患者。
2.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(三)明确诊断及入院常规检查需3~5天(指工作日)
1.临床病史:询问有无伴发疾病,此前有无治疗史。
(1)前体T淋巴母细胞淋巴瘤(T-LBL):临床常表现为前纵隔肿物,伴颈部、锁骨上淋巴结肿大,出现轻重不等的气道压迫症状,可伴胸腔积液、心包积液、上腔静脉压迫综合征。易发生骨髓和中枢神经系统(Central nervous system, CNS)转移。
(2)前体B淋巴母细胞淋巴瘤(B-LBL):常见淋巴结肿大及皮肤、软组织(尤其是头颈部)、骨等结外侵犯,也易发生骨髓和CNS浸润。
2.必需的检查项目:
(1)外周血常规及白细胞分类。
(2)骨髓:至少行胸骨及髂后2个部位骨髓穿刺,行骨髓形态、免疫组化、流式细胞仪检测白血病免疫分型、融合基因(需涵盖BCR/ABL、MLL、IKZF1、其他Ph-like ALL相关基因等预后不良基因)、染色体检查;同时行骨髓活检病理检查。
(3)血清学检查:包括电解质、肝肾功能、心肌酶检测、凝血功能及肿瘤生物因子检查:LDH、尿酸、CRP、铁蛋白。
(4)病毒学检查:EBV四项、EBV-DNA、CMV-IgG及IgM、HSV系列(HSV1-8-IgM);乙型肝炎、丙型肝炎、梅毒、艾滋病毒抗体。
(5)脑脊液检查:包括常规、生化、脑脊液甩片找肿瘤细胞、有条件者流式细胞仪检测肿瘤细胞免疫分型可提高CNS侵犯检出率。
(6)心脏功能检测:心电图、心脏彩超。
(7)影像学检查:
X线检查:骨片(有骨、关节肿痛者);
超声:至少包括颈部淋巴结超声、腹部超声及病灶部位相关超声(做最大瘤灶测量);
CT:至少包括胸腹盆腔CT平扫(若作PET-CT,可不做常规CT检查,仅作病灶部位检查);病灶部位需行增强CT检查;怀疑中枢神经系统病变的行头颅和(或)脊髓MRI检查。
(8)有条件者全部治疗前行全身PET检查。
3.发热或疑有感染者可选择:病原微生物培养、影像学检查。
4.患者及家属签署以下同意书:病重或病危通知书、骨髓穿刺同意书、化疗知情同意书、输血知情同意书、PICC静脉插管同意书(有条件时)。
(四)化疗前准备
1.发热患者建议检查血常规及CRP并寻找感染灶,如果有感染立即进行病原微生物培养并使用抗菌药物,可选用头孢类(或青霉素类)抗炎治疗,3天后发热不缓解者,可考虑升级抗菌素,如更换为碳青酶烯类和(或)糖肽类和(或)抗真菌治疗。有明确脏器感染患者应根据感染部位及病原微生物培养结果选用相应抗菌药物;如果无明确感染灶,发热考虑为B症状时,可以开始化疗。
2.对于Hb<80g/L,PLT<20×109/L或有活动性出血的患者,分别输浓缩红细胞、单采或多采血小板,若存在弥散性血管内凝血(DIC)倾向则当PLT<50×109/L即应输注单采或多采血小板,酌情使用肝素等其他DIC治疗药物。有心功能不全者可放宽输血指征。
3.有凝血功能异常的患者,输注相关血液制品。纤维蛋白原<1.0~1.5g/L,结合临床症状输新鲜血浆或浓缩纤维蛋白原。
4.仔细查体,详细记录各项阳性体征包括生命体征、可触及的肿大淋巴结以及其位置、肝脾大情况、韦氏环、腹部包块、皮肤软组织或骨关节病灶等。
5.整理所有评估结果,确定受累部位,明确临床分期。
(五)LBL的诊断标准、治疗原则和危险度分组
1.诊断标准:依据患者临床特点,并行肿物组织病理学、免疫组化、细胞遗传学和分子生物学的检测,经2~3家三级甲等医院病理诊断一致确诊。根据外周血象、骨髓象、脑脊液检查及影像学检查(X线、超声、CT、MRI、PET-CT等),按St. Jude分期系统进行临床分期。
2.治疗原则:应用来源于改良BFM-90方案的BCH-LBL-2017方案化疗,Ⅰ、Ⅱ期患者无延迟强化Ⅱ治疗(存在早期肿瘤自发溶解或巨大瘤块的Ⅱ期患者除外)。Ⅲ、Ⅳ期患者按中危组方案化疗。通过治疗后评估治疗反应及是否存在预后不良基因决定是否进入高危组治疗。
3.转入高危组化疗的标准:高危组患者不进入此临床路径。
(1)强的松预治疗第8天,外周血幼稚细胞>1000/mm3。
(2)诱导治疗第15天骨髓幼稚细胞>25%。
(3)诱导治疗第33天肿瘤残存>25%或骨髓幼稚细胞>5%;骨髓MRD≥10-2;脑脊液中持续存在幼稚细胞(指三次鞘注后脑脊液中仍有肿瘤细胞)。其中任1项。
(4)巩固治疗前(CAM2化疗后)评估仍有残留病灶者尽量行活检,仍为肿瘤组织(如果没有条件做二次活检可视条件行PET-CT协助鉴别);骨髓MRD≥10-3。其中任一项。
(5)具有不良遗传学特征:t(9;22)或BCR/ABL,t(4;11)或MLL/AF4;t(17;19)(q22;p13)或TCF3/HLF;IKZF1阳性;Ph样ALL相关基因阳性;iAMP 21;LOH6q。
4.中枢神经系统侵犯的诊断、预防和治疗:
(1)中枢神经系统侵犯的诊断-根据脑脊液状态分级:
脑脊液状态分级主要依据临床表现、影像学改变、脑脊液检查。
①CNS1:同时符合以下3条:脑脊液中无肿瘤细胞;无中枢神经系统异常的临床表现;无中枢神经系统异常的影像学(CT/MRI)依据。
②CNS2:符合以下任何1条可诊断CNS2:
腰椎穿刺无损伤—脑脊液不混血(红细胞:白细胞≤100:1)时,脑脊液白细胞计数≤5/µl,并见到明确的肿瘤细胞;
腰椎穿刺有损伤—脑脊液混血(红细胞:白细胞>100:1)时,脑脊液见到明确的肿瘤细胞;
腰椎穿刺有损伤并为血性脑脊液,不论有无肿瘤细胞,如初诊白细胞数>50×109/L则归为CNS2。
中枢邻近部位的侵犯:头面部皮肤、软组织或骨骼侵犯,如颅骨、鼻窦、眼眶等(未突破硬脑膜);脊柱骨破坏或椎旁侵犯不伴神经系统症状的,无CNS占位、脑脊液检查正常。
T细胞型伴高肿瘤负荷。
③CNS3:符合以下任何1条可诊断CNS3:
脑脊液白细胞计数>5/µl,并以肿瘤细胞为主,同时红细胞:白细胞≤100:1;或者脑脊液白细胞计数>5/µl,其中肿瘤细胞所占比例高于外周血幼稚细胞百分比;
颅神经麻痹,即使脑脊液中无肿瘤细胞、颅脑MRI/CT未发现占位性病变;
CT/MRI可见脑、脊髓或脑膜、脊膜病变;
脊柱骨破坏或椎旁侵犯引起排尿异常、肢体活动障碍等神经系统症状。
(2)中枢神经系统浸润的预防及治疗
本组去除了颅脑放疗(包括CNS3患者),以加强化疗、增加鞘注加强CNS侵犯的预防和治疗。
①CNS1的治疗:无颅脑放疗。所有患者均接受预防性三联鞘注及4个疗程大剂量MTX化疗,其中T-LBL5g/m2;B-LBL3g/m2。
②CNS2的治疗:在诱导缓解VDLP方案中(第8、22天)增加2次三联鞘注,即每周1次,共5次。
③CNS3的治疗:在诱导缓解VDLP方案中(第8、22天)增加2次三联鞘注,即每周1次,共5次。
延迟强化ⅠVDLD(第1、15天)增加2次鞘注。
④维持治疗期间的CNS治疗:
CNS2(包括T-LBL伴高肿瘤负荷、中枢邻近部位侵犯者)、CNS3患者维持治疗期间增加2次鞘注。T-LBL维持治疗期间每4周鞘注1次,共12次;B-LBL每8周鞘注1次,共8次。
(六)化疗开始于诊断明确完善评估后
(七)化疗方案(BCH-LBL-2017方案)
VDLP方案诱导治疗:
长春新碱(VCR)1.5mg/(m2·d),每周1次,共4次,每次最大绝对量不超过2mg,第8、15、22、29天,共4次;
柔红霉素(DNR)25mg/(m2·d),静脉滴注6小时,每周1次,第8、15、22、29天,共4次;
左旋门冬酰胺酶(L-Asp)5000U/(m2·d),第8、11、14、17、20、23、26、29天,q2d,共8次,肌内注射;若L- ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第9、23天,共2剂;
泼尼松(PDN)60mg/(m2·d),第1~28天,口服,第29~35天递减至停。
PDN对于肿瘤负荷大的患者起始剂量15mg/(m2·d),逐日递增15mg/(m2·d),开始1周内逐渐增至60mg/(m2·d),以免发生肿瘤溶解综合征。
单联MTX鞘注,第1天;三联鞘注(TIT),第15、33天。
按年龄TIT剂量:

注:1. 如果第1次腰椎穿刺有损伤,则需在第8天和第22天增加2次三联鞘注2. CNS2 患者在第8天和第22天增加2次三联鞘注3. CNS3 患者在第8天和第22天增加2次三联鞘注,即在诱导缓解治疗中每周1次鞘注治疗,直至脑脊液转阴,至少5剂
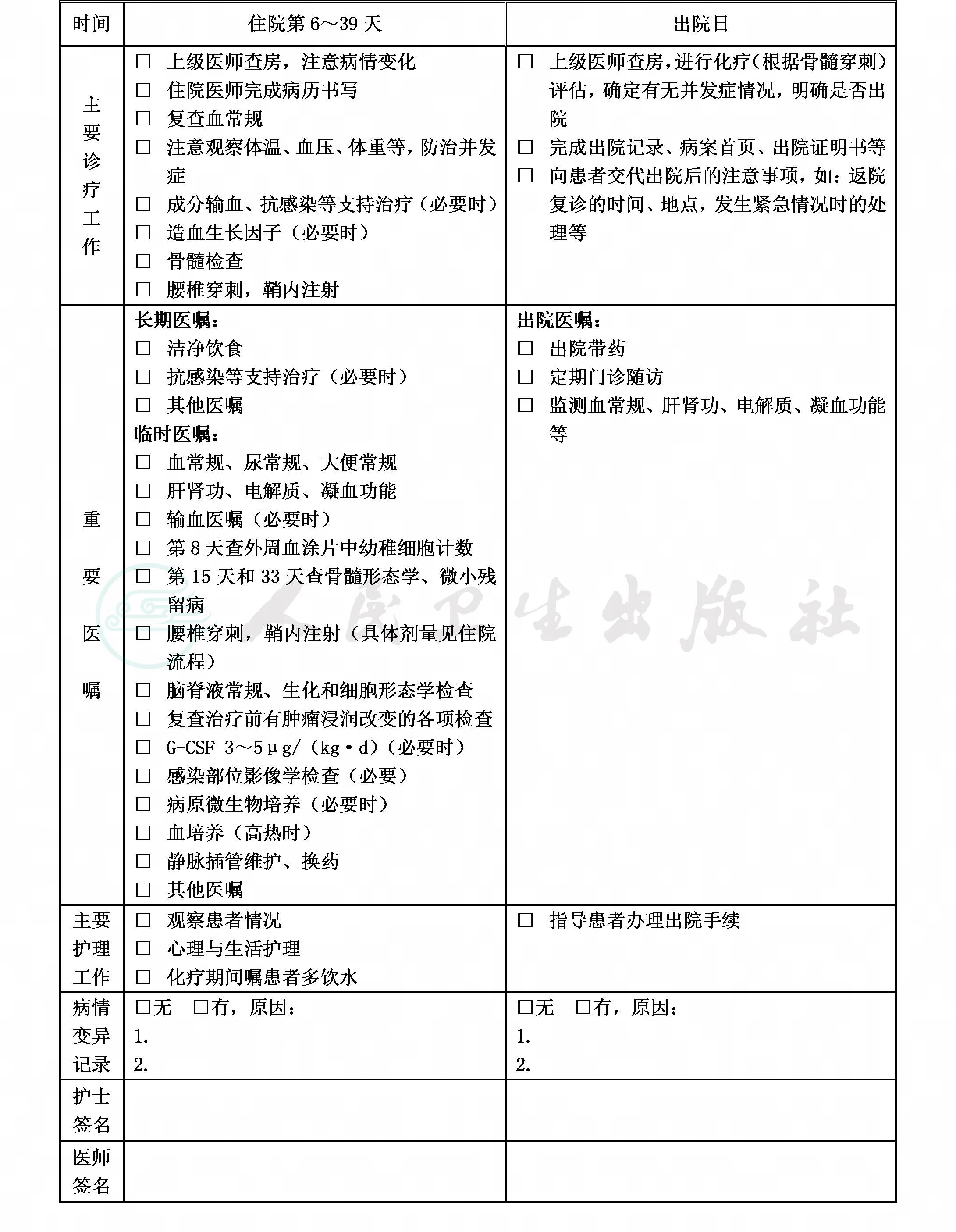
(八)化疗后评估
1.强的松预治疗第8天:进行外周血幼稚细胞评估及主要瘤灶评估,以做主要瘤灶的超声检查为主,纵隔占位可行CT检查,并行肿瘤径线测量,肿瘤回缩>25%、外周血幼稚细胞<1000/mm3为对强的松敏感;
2.VDLP方案第15天:有骨髓侵犯的患者复查骨髓形态,并通过流式细胞仪检测骨髓MRD;
3.VDLP方案第33天:
(1)骨髓缓解情况:包括骨髓形态和流式细胞仪检测骨髓MRD;骨髓融合基因阳性者需复查骨髓基因转阴。
(2)瘤灶情况:瘤灶部位相关影像学检查。瘤灶回缩>75%为对化疗敏感。
(3)CSF检查:常规、生化、找瘤细胞,CNS3的患者需复查流式细胞仪检测。
4.化疗后定期复查血常规、尿常规、大便常规;肝肾功能、电解质、凝血功能和胰酶;脏器功能评估。
5.出现感染时,需多次重复各种体液或分泌物培养、病原学检查、相关影像学检查。
(九)化疗中及化疗后治疗
1.感染防治:
(1)给予复方磺胺异噁唑预防卡氏肺孢子虫肺炎。
(2)发热患者建议立即进行病原微生物培养并使用抗菌药物,可选用头孢类抗炎治疗,3天后发热不缓解者,可考虑更换碳青酶烯类和(或)糖肽类和(或)抗真菌治疗;有明确脏器感染的患者,应根据感染部位及病原微生物培养结果选用相应抗菌药物。
(3)严重感染时可静脉输注丙种球蛋白。
2.脏器功能损伤的相应防治:镇吐、保肝、水化、碱化(必要时)、防治尿酸肾病(别嘌呤醇)、抑酸剂等。
3.成分输血:适用于Hb<80g/L,PLT<20×109/L或有活动性出血的患者,分别输浓缩红细胞、单采或多采血小板,若存在DIC倾向则PLT<50×109/L即应输注血小板,并酌情使用肝素等其他DIC治疗药物。有心功能不全者可放宽输血指征。
4.造血生长因子:化疗后中性粒细胞绝对值(ANC)≤1.0×109/L,可酌情使用粒细胞集落刺激因子(G-CSF)3~5μg/(kg·d)。
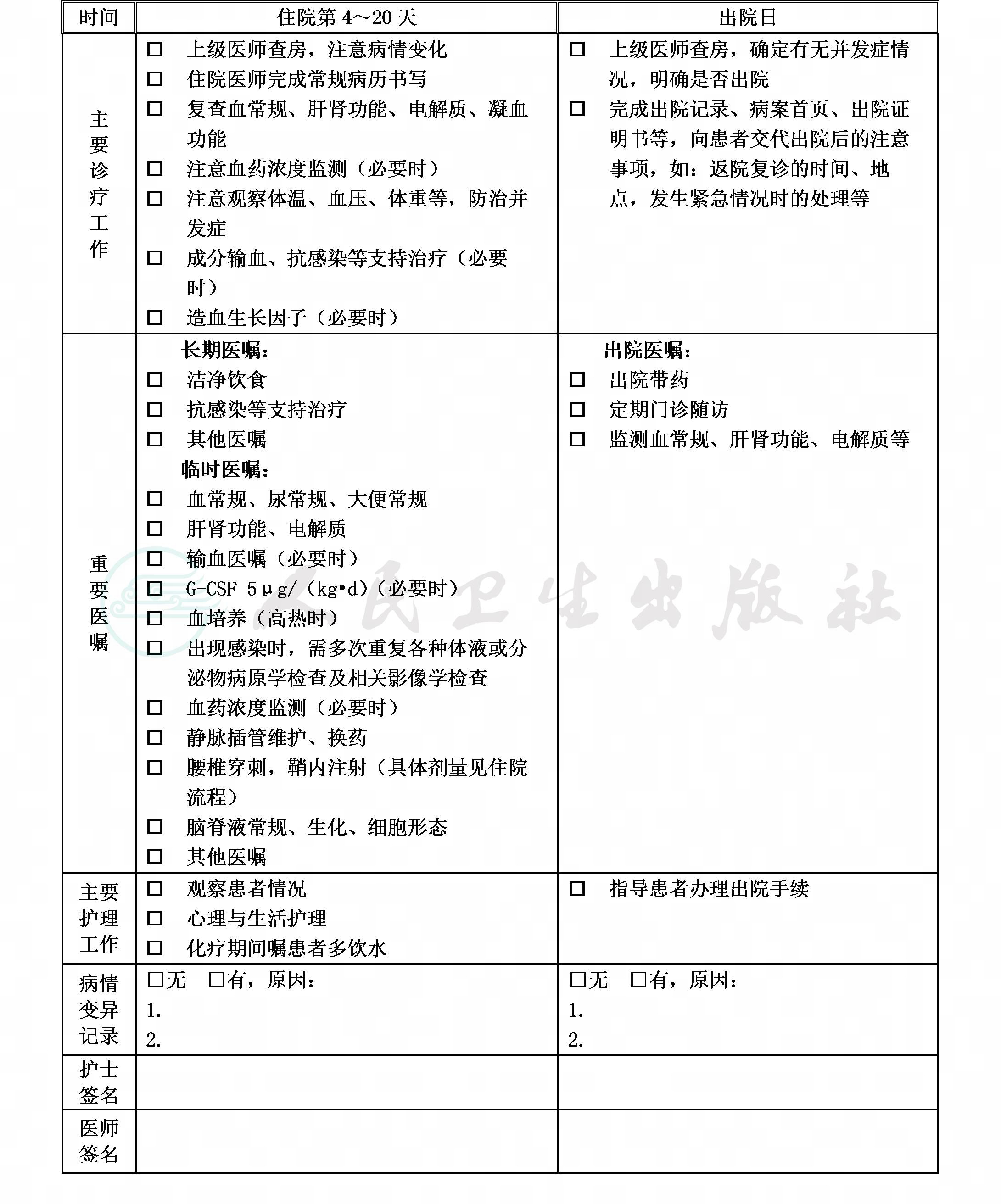
(十)出院标准
1.一般情况良好。
2.无需要住院处理的并发症和(或)合并症。
(十一)变异及原因分析
1.治疗前、中、后有感染、贫血、出血及其他合并症者,需进行相关的诊断和治疗,可能延长住院时间并致费用增加。
2.治疗中进展者退出路径。
二、初治儿童LBL临床路径表单
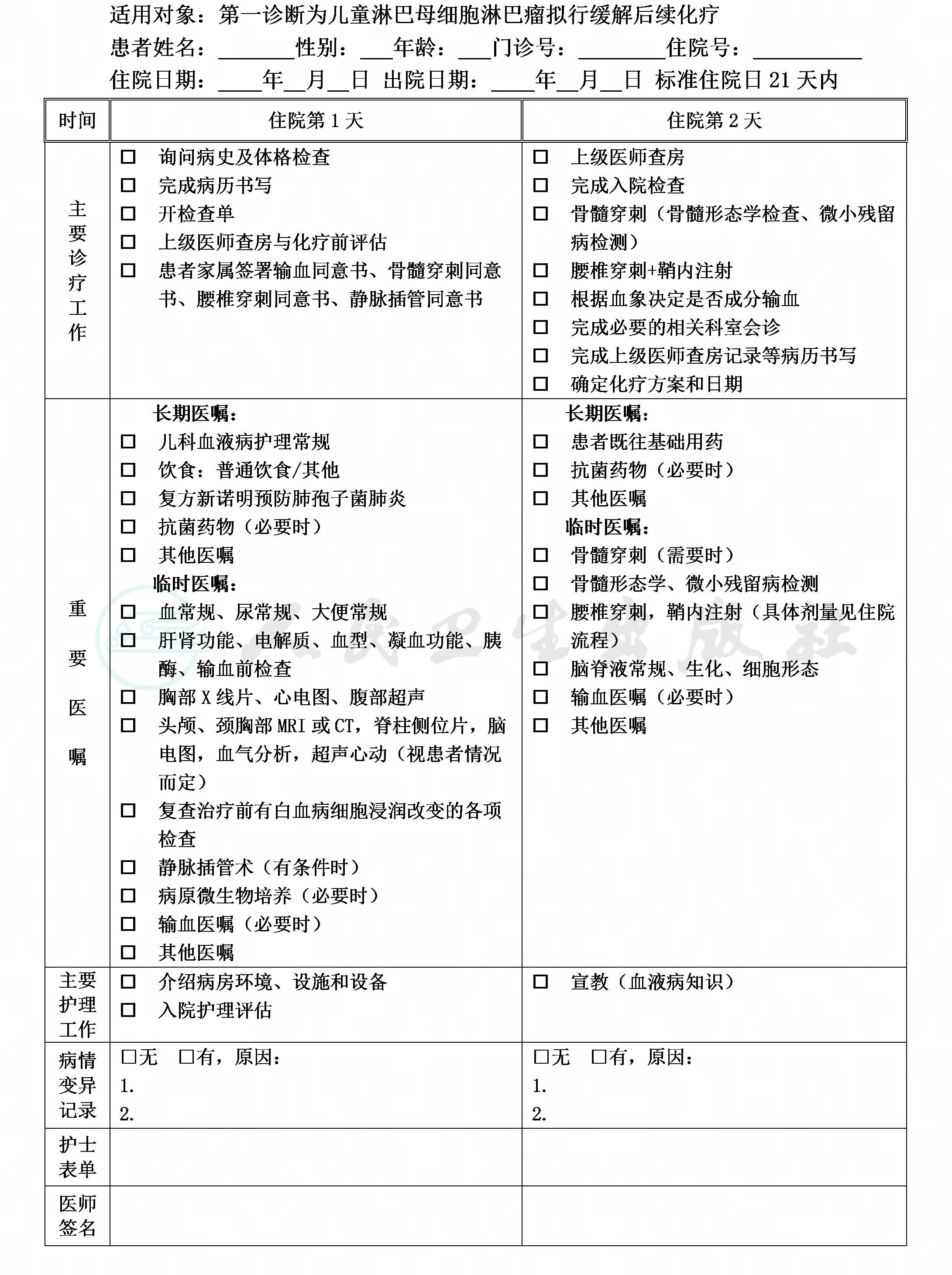
完全缓解的儿童LBL临床路径
一、完全缓解的LBL临床路径标准住院流程
(一)临床路径标准住院日为21天内
(二)进入路径标准
1.第一诊断必须符合儿童淋巴母细胞淋巴瘤的低危组、中危组患者。
2.经诱导化疗达完全缓解(CR)。
3.当患者同时具有其他疾病诊断时,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(三)完善入院常规检查需2天(指工作日)
1.必需的检查项目:
(1)血常规、尿常规、大便常规;
(2)肝肾功能、电解质、凝血功能、血型、输血前检查;
(3)心电图、心脏彩超;
(4)发热或疑有某系统感染者可选择:病原微生物培养、影像学检查;
(5)骨髓涂片和(或)活检(必要时)、微小残留病;
2.进行治疗前瘤灶部位的各项检查。
3.患者及家属签署以下同意书:化疗知情同意书、骨髓穿刺同意书、腰椎穿刺及鞘内注射同意书、输血知情同意书、静脉插管知情同意书。
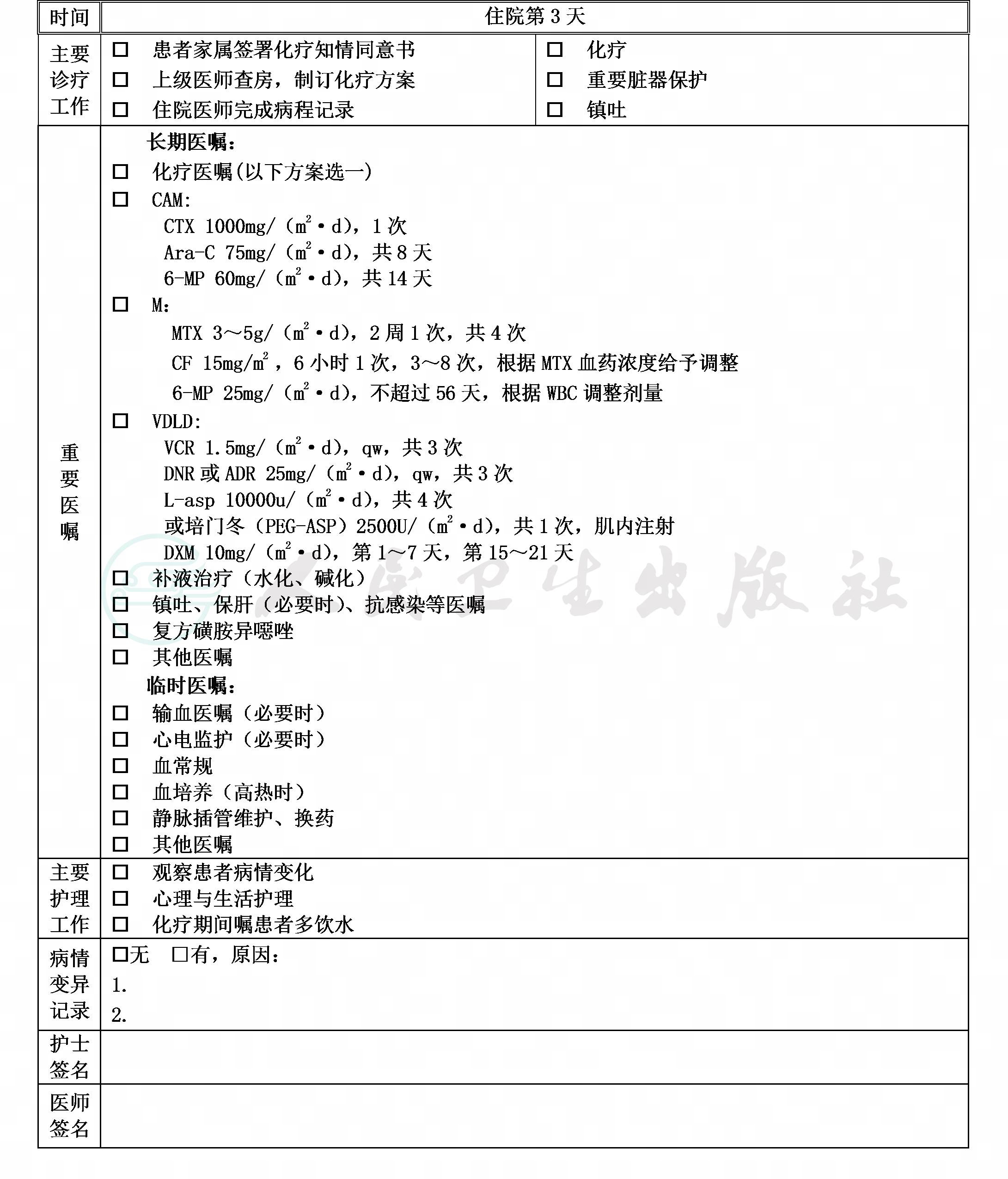
(四)治疗开始于入院第3天内
(五)治疗方案
1.缓解后巩固治疗
(1)CAM方案:
若患儿无发热、无严重感染;ANC≥500/µl,PLT≥5万/µl时,可于第36天开始第1轮CAM方案。共2个疗程CAM方案,具体药物见下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d),第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第10天。
休疗1~2周;ANC≥500/µl,PLT≥5万/µl;无发热及严重感染;开始第2轮CAM
(2)巩固治疗M方案:
CAM2结束后1~2周,无发热、无严重感染;肌酐清除率值正常;肝功能ALT/AST≤10倍正常上限值;胆红素≤3倍正常上限值;ANC≥500/µl,PLT≥5万/µl时可以开始巩固治疗方案M。
CAM2后血象回升即复查骨髓穿刺,并行瘤灶评估,未见明确残留病灶,可以开始M方案化疗。若有明确残留,进入高危组化疗,退出本路径。具体药物如下:
大剂量甲氨喋呤(MTX)3~5g/(m2·d),每2周1次,共4次(T-LBL:每次5g/m2;B-LBL:每次3g/m2),第8、22、36、50天;
四氢叶酸钙(CF)15mg/m2,6小时1次,3~8次,根据MTX血药浓度给予调整。
6-MP 25mg/(m2·d),不超过56天,根据WBC调整剂量。
三联鞘注:第8、22、36、50天。
应用大剂量MTX期间需要进行水化、碱化,并监测MTX血药浓度。45小时查MTX浓度<0.25µmol/L为正常。若MTX高于正常,根据浓度调整CF用量和次数。
2.延迟强化I治疗:
(1)VDLD方案:当巩固方案结束后约2周,无发热、无严重感染;ANC≥1000/µl,PLT≥10万/µl时可开始此方案化疗。本疗程化疗前复查骨髓,并行瘤灶评估。
具体药物如下:
VCR 1.5mg/(m2·d),每周1次,共3次,第1、8、15天,每次最大绝对量不超过2mg;
DNR或阿霉素(ADR)25mg/(m2·d),每周1次,共3次,第1、8、15天;
L-asp10000U/(m2·d),肌内注射,q2d,第1、4、7、10天,共4次;L-ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第4天,共1剂。
DXM 8~10mg/(m2·d),第1~7天,第15~21天;
三联鞘注:第1、15天(仅CNS3者增加2次IT)。
(2)CAM方案:休疗1~2周;ANC≥1000/µl,PLT≥10万/µl;无发热及严重感染;肌酐值正常;开始CAM方案化疗。具体药物如下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d),第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第3天。
休疗约2周,无发热及严重感染;ANC≥200/µl,PLT≥5万/µl;可开始维持治疗。
3.中间维持治疗:Ⅰ、Ⅱ期患者延迟强化完成后直接进入维持治疗;Ⅲ、Ⅳ期患者插入8周中间维持治疗(即用8周6-MP+MTX/VD方案),具体方案为:6-MP 50mg/(m2·d),持续睡前空腹口服共8周;MTX 20mg/m2,每周1次,共8次,口服或肌内注射,根据WBC调整方案中6-MP的剂量。VCR 1.5mg/(m2·d),1次,第1天,每次最大绝对量不超过2mg;DXM 6mg/(m2·d),第1~5天。三联鞘注,第1天。
4.延迟强化Ⅱ治疗:
(1)VDLD方案:当患儿无发热、无严重感染;ANC≥1000/µl,PLT≥10万/µl时可开始此方案化疗。本疗程化疗前复查骨髓,并行瘤灶评估。具体药物如下:
VCR 1.5mg/(m2·d),每周1次,共3次,第1、8、15天,每次最大绝对量不超过2mg;
DNR或阿霉素(ADR)25mg/(m2·d),每周1次,共3次,第1、8、15天;
L-asp10000U/(m2·d),肌内注射,q2d,第1、4、7、10天,共4次;L-ASP过敏可予培门冬酶(PEG-ASP)2500 IU/m2,肌内注射,第4天,共1剂。
DXM 8~10mg/(m2·d),第1~7天,第15~21天;
三联鞘注:第1天。
(2)CAM方案:休疗1~2周;ANC≥1000/µl,PLT≥10万/µl;无发热及严重感染;肌酐值正常;开始CAM方案化疗。具体药物如下:
环磷酰胺(CTX)1000mg/(m2·d),1次,第1天,水化碱化3天;
阿糖胞苷(Ara-C)75mg/(m2·d),第3~6天,第10~13天,共8天;
6-巯基嘌呤(6-MP)60mg/(m2·d),共14天。
三联鞘注,第3天。
5.维持治疗方案:6-MP+MTX方案期间每4周插入VD方案一次。每8周一个循环,共8个循环。
开始维持治疗时行瘤灶评估,维持治疗前4个循环每8周评估1次(包括骨髓检查),以后每8周小评估1次(简单影像学检查,无骨髓穿刺、腰椎穿刺),每16周大评估1次(包括脑脊液和骨髓检查)。
(1)6-MP+MTX方案:
6-MP 50mg/(m2·d),持续睡前空腹口服;
MTX 20mg/m2,每周1次,口服或肌内注射;
根据WBC调整方案中的6MP药物剂量。
(2)VD方案:
VCR 1.5mg/(m2·d),1次,每次最大绝对量不超过2mg;
DXM 6mg/(m2·d),第1~5天。
总治疗疗程:2.5年。
6.中枢神经系统白血病(CNSL)的防治:
(1)CNS1患者:维持治疗中B-LBL TIT每8周1次,共6次,整个化疗过程中共19次;T-LBL TIT每4周1次,共10次,整个化疗过程中共23次。以后不再鞘注,但需每16周(2个循环)复查1次脑脊液,直至停药。
(2)对具有中枢神经系统危险因素包括CNS2、CNS3、T-LBL伴高肿瘤负荷、中枢邻近部位侵犯者,维持治疗期间增加2次鞘注。T-LBL维持治疗期间共12次;B-LBL维持期间共8次。
(3)各治疗组鞘注次数表(单位:次)

(六)治疗后恢复期复查的检查项目
1.血常规、肝肾功能、电解质。
2.脏器功能评估。
3.定期的骨髓检查及微小残留病变检测。
4.定期瘤灶评估。
(七)化疗中及化疗后治疗
1.感染防治:
(1)给予复方磺胺异噁唑预防卡氏肺孢子虫肺炎;
(2)发热患者建议立即进行病原微生物培养并使用抗菌药物,可选用头孢类抗炎治疗,3天后发热不缓解者,可考虑更换碳青酶烯类和(或)糖肽类和(或)抗真菌治疗;有明确脏器感染患者应根据感染部位及病原微生物培养结果选用相应抗菌药物;
(3)严重感染时可静脉输注丙种球蛋白。
2.脏器功能损伤的相应防治:镇吐、保肝、水化、碱化。
3.成分输血:适用于Hb﹤80g/L、PLT<20×109/L或有活动性出血的患者,分别输浓缩红细胞、单采或多采血小板。有心功能不全者可放宽输血指征。
4.造血生长因子:化疗后中性粒细胞绝对值(ANC)≤1.0×109/L,可使用G-CSF 3~5μg/(kg·d)。
(八)出院标准
1.一般情况良好。
2.无需要住院处理的并发症和(或)合并症。
(九)有无变异及原因分析
1.治疗中、后有感染、贫血、出血及其他合并症者,进行相关的诊断和治疗,可能延长住院时间并致费用增加。
2.中期评估(CAM2后)有残留病灶者应转入高危组方案化疗,退出本路径。
2.若治疗过程中出现CNSL,退出本路径。
3.治疗期间髓内和(或)髓外复发者退出本路径。
二、完全缓解的儿童ALL临床路径表单