 去看看
去看看


为进一步规范困难气道处理流程,减少气道处理相关并发症的发生率,中华医学会麻醉学分会组织专家组于2009年起草和制定了《困难气道管理专家共识》[1]。在此共识基础上,结合近年困难气道管理的新观点与新进展,我们制订了本版《困难气道管理指南》(以下简称《指南》)。
基于国情,我们在本《指南》中就以下几点做出强调或创新:①强调“预充氧”的重要性;②进一步改良“面罩通气分级”;③将已预料的困难气道进一步分为明确的和可疑的困难气道;④“诱导方式”增加保留自主呼吸浅全麻;⑤强调“喉镜显露分级”作为建立气道方法的依据;⑥放宽“紧急气道”定义;⑦创新与改良《困难气道处理流程图》。
一、困难气道的定义与分类
1.困难气道定义 具有五年以上临床麻醉经验的麻醉医师在面罩通气时或气管插管时遇到困难的一种临床情况[2-3]。
2.困难面罩通气(difficult mask ventilation,DMV)和困难声门上气道通气(difficult supraglottic airway ventilation)
(1)困难面罩通气定义:有经验的麻醉医师在无他人帮助的情况下,经过多次或超过一分钟的努力,仍不能获得有效的面罩通气。
(2)困难声门上气道通气:有经验的麻醉医师由于声门上气道工具(Supraglottic Airway, SGA)密封不良或气道梗阻而无法维持有效通气[3]。
(3)面罩通气分级:根据通气的难易程度将面罩通气分为四级[4~6],1~2级可获得良好通气,3~4级为困难面罩通气(表11-1)。声门上气道工具的应用可改善大部分困难面罩通气问题。
表11-1 面罩通气分级a
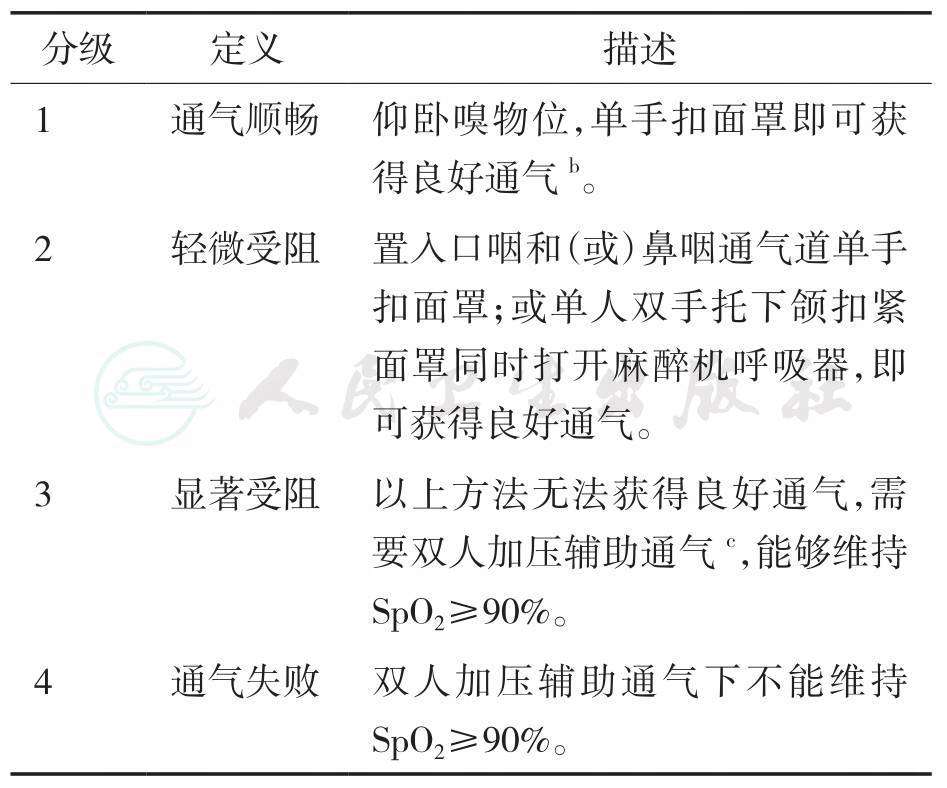
注:a.该分级在Han.R与Kheterpal.S的通气分级基础上修改制定[4~7],1~2级通过三项中间指标(手握气囊的阻力、胸腹起伏和ETCO2波形测试)确定,3~4级以SpO2是否≥90%而定。b.良好通气是指排除面罩密封不严、过度漏气等因素,三次面罩正压通气的阻力适当(气道阻力≤20cmH2O)、胸腹起伏良好、ETCO2波形规则。c.双人加压辅助通气是指在嗅物位下置入口咽和(或)鼻咽通气道,由双人四手,用力托下颌扣面罩并加压通气。
3.困难声门上气道工具置入(Difficult SGA Placement) 无论存在或不存在气管病理改变,需要多次努力方可置入声门上气道工具[3]。
4.困难气管插管(Difficult Intubation,DI)
(1)困难喉镜显露:直接喉镜经过三次以上努力仍不能看到声带的任何部分[2-3]。
(2)困难气管插管:无论存在或不存在气管病理改变,气管插管需要三次以上努力[2-3]。
(3)气管插管失败:经过多人多次努力仍然无法完成气管插管[3]。
5.根据有无困难面罩通气将困难气道又分为非紧急气道和紧急气道。
(1)非紧急气道:仅有困难气管插管而无困难面罩通气的情况。患者能够维持满意的通气和氧合,能够允许有充分的时间考虑其他建立气道的方法。
(2)紧急气道:只要存在困难面罩通气,无论是否合并困难气管插管,均属紧急气道。患者极易陷入缺氧状态,必须紧急建立气道。其中少数患者“既不能插管也不能通气”,可导致气管切开、脑损伤和死亡的严重后果[2]。
6.根据麻醉前的气道评估情况将困难气道分为已预料的困难气道和未预料的困难气道。
(1)已预料的困难气道:包括明确的困难气道和可疑的困难气道,前者包括明确困难气道史、严重烧伤瘢痕、重度阻塞性睡眠呼吸暂停综合征等,后者为仅评估存在困难危险因素者。二者的判断根据患者实际情况及操作者自身的技术水平而定,具有一定的主观性。对已预料的困难气道患者,最重要的是维持患者的自主呼吸,预防发生紧急气道。
(2)未预料的困难气道:评估未发现困难气道危险因素的患者,其中极少数于全麻诱导后有发生困难气道的可能,需常备应对措施。
二、困难气道的预测与评估
大约90%以上的困难气道患者可以通过术前评估发现。对于已知的困难气道患者,有准备有步骤地处理将显著增加患者的安全性。因此,所有患者都必须在麻醉前对是否存在困难气道做出评估。
1.了解病史
详细询问气道方面的病史是气道管理的首要工作,如打鼾或睡眠呼吸暂停综合征史、气道手术史、头颈部放疗史等。必要时还应查阅相关的麻醉记录,了解困难气道处理的经历。
2.影像学检查
X线片、CT等影像学检查有助于评估困难气道的可能性,并可明确困难气道的特征与困难程度。
3.DMV危险因素
年龄大于55岁、打鼾病史、蓄络腮胡、无牙、肥胖(BMI>26kg/m2)是DMV的五项独立危险因素[8]。另外Mallampati分级Ⅲ或Ⅳ级、下颌前伸能力受限、甲颏距离过短(<6cm)等也是DMV的独立危险因素。当具备两项以上危险因素时,提示DMV的可能性较大。
4.体检评估气道的方法
推荐以下六种最常用的方法,多个指标综合分析价值更大。
(1)咽部结构分级:
即改良的Mallampati分级,咽部结构分级愈高预示喉镜显露愈困难,Ⅲ~Ⅳ级提示困难气道。
(2)张口度:
即最大张口时上下门齿间距离,张口度小于3cm或检查者两横指时无法置入喉镜,导致困难喉镜显露。
(3)甲颏距离:
是头在完全伸展位时甲状软骨切迹上缘至下颚尖端的距离,甲颏距离小于6cm或小于检查者三横指的宽度,提示气管插管可能困难。
(4)颞颌关节活动度:
如果患者不能使上下门齿对齐,插管可能会困难。亦有研究者提出以“咬上唇试验”作为颞颌关节移动度的改良评估方法。
(5)头颈部活动度:
下巴不能接触胸骨或不能伸颈提示气管插管困难。
(6)喉镜显露分级:
Cormack和Lehane把喉镜显露声门的难易程度分为四级。该喉镜显露分级为直接喉镜显露下的声门分级,Ⅲ~Ⅳ级提示插管困难。
其他提示困难气道的因素还包括:上门齿过长、上颚高度拱起变窄、下颚空间顺应性降低、小下颌或下颌巨大、颈短粗、病态肥胖、孕妇、烧伤、会厌炎、类风湿性关节炎、肢端肥大症以及咽喉部肿瘤等。这些方法预测困难气道都具有一定的敏感性和特异性,但单一方法还不能预测所有的困难气道,在临床上应综合应用。
三、建立气道的工具和方法
用于困难气道的工具和方法有百余种之多,我们推荐最常用和公认的几种。将这些工具和方法分为处理非紧急气道和紧急气道的工具和方法。处理非紧急气道的目标是无创,而处理紧急气道的目的是挽救生命。麻醉医师应遵循先无创后有创的原则建立气道。
1.非紧急无创方法
主要分为喉镜、经气管导管和声门上工具三类。
(1)喉镜类:
分为直接喉镜和可视喉镜。
A. 直接喉镜:包括弯型镜片(Macintosh)和直型镜片(Miller)。选择合适的尺寸类型非常重要,必要时需更换不同尺寸类型的镜片。
B. 可视喉镜:包括Glidescope、McGrath、UE、Tosight等,不需要口、咽、喉三轴重叠,可有效改善声门显露,但一般需借助管芯,以防显露良好却插管失败。
(2)经气管导管类:
包括管芯类、光棒、可视管芯、纤维支气管镜四类。
A. 管芯类:包括硬质管芯、可弯曲管芯以及插管探条(gum elastic bougie, GEB)。需喉镜辅助,方法简便,可提高插管成功率。
B. 光棒:如Lightwand等,利用颈前软组织透光以及气管位置比食管更靠前(表浅)的特性。优点是快速简便,可用于张口度小和头颈不能运动的患者。
C. 可视管芯:如视可尼(Shikani)等,优点是结合了光棒和纤维气管镜的优势,快捷可视。
D. 纤维支气管镜:此方法能适合多种困难气道的情况,尤其是清醒镇静表面麻醉下的气管插管,但一般不适合紧急气道,操作需经一定的训练。
(3)声门上工具:
包括引流型喉罩、插管型喉罩以及其他。
A. 引流型喉罩:常用的有Proseal喉罩(LMAProSeal)和Supreme喉罩(LMA-Supreme)等,是应用最广泛的声门上工具。置入成功率高,既可改善通气,也可代替气管插管维持气道。
B. 插管型喉罩:常用的有Fastrach喉罩(LMA-Fastrach)、Cookgas喉罩(Cookgas air-Q)和Ambu喉罩(Ambu Aura-i)等。插管型喉罩的优点是可同时解决困难通气与困难气管插管,插管成功率高,但可受患者张口度限制。
C. 其他:包括i-gel和SLIPA等声门上工具,免充气型,置入成功率高。
(4)其他方法:
经鼻盲探气管插管也是临床可行的气道处理方法。优点是无需特殊设备,适用于张口困难或口咽腔手术需行经鼻气管插管者。
2.非紧急有创方法
(1)逆行气管插管:
适用于普通喉镜、喉罩、纤支镜等插管失败,颈椎不稳、颌面外伤或解剖异常者可根据情况选择使用。
(2)气管切开术:
气管切开术有专用工具套装,创伤虽比手术切开小,但仍大于其他建立气道的方法且并发症较多,用时较长,只用于必须的患者,如喉肿瘤、上呼吸道巨大脓肿、气管食管上段破裂或穿孔以及其他建立气道方法失败又必须手术的病例。
3.紧急无创方法
发生紧急气道时要求迅速解决通气问题,保证患者的生命安全,为进一步建立气道和后续治疗创造条件。常用的紧急无创和微创气道工具和方法包括以下几种。
(1)双人加压辅助通气:
在嗅物位下置入口咽和(或)鼻咽通气道,由双人四手,用力托下颌扣面罩并加压通气。
(2)再试一次气管插管:
有研究报道77例无法通气的患者,58例喉镜显露分级Ⅰ~Ⅱ级,采用直接喉镜3次以内完成气管插管,再试一次气管插管试仍然是可以考虑的方法[6~7]。
(3)喉罩(Laryngeal mask airway,LMA):
既可以用于非紧急气道,也可以用于紧急气道[5]。紧急情况下,应选择操作者最容易置入的喉罩,如Supreme喉罩。
(4)食管-气管联合导管(Esophageal-Tracheal Combitube):
联合导管是一种双套囊和双管腔的导管,无论导管插入食管还是气管均可通气。
(5)喉管(Laryngeal Tube,LT):
原理与方法与联合导管类似,尺码全,损伤较轻。
(6)环甲膜穿刺置管和经气管喷射通气(Transtracheal Jet Ventilation,TTJV):
用于声门上途径无法建立气道的紧急情况,每次喷射通气后必须保证患者的上呼吸道开放以确保气体完全排出。
4.紧急有创方法
环甲膜切开术是紧急气道处理流程中的最终解决方案[2-3]。快速切开套装如Quicktrach套装,可快速完成环甲膜切开术。操作虽然简便,但必须事先在模型上接受过训练才能迅速完成。
四、困难气道处理流程
困难气道处理流程是根据麻醉前对气道评估的结果判断气道的类型,再依据气道类型选择麻醉诱导方式;根据面罩通气分级和喉镜显露分级决定通气和建立气道的方法,无创方法优先;在处理过程中判断每步的效果并决定下一步方法,直到确保患者安全。按照困难气道处理流程图有目的、有准备、有步骤地预防和处理将显著增加患者的安全性(图11-1)。气道处理一般包括预充氧等八个步骤,详见下述。
1.预充氧
患者在麻醉诱导前自主呼吸状态下,持续吸入纯氧几分钟可使功能残气量中氧气/氮气比例增加,显著延长呼吸暂停至出现低氧血症的时间,称之为“预充氧”(preoxygenation)或“给氧去氮”(denitrogenation)。
由于通气困难、插管困难常常难以预计,所以对所有的患者都应该实施最大程度的预充氧,使呼出气体氧浓度大于等于90%,尤其是当无法对患者实施面罩通气或预计存在通气或插管困难时。同时又不可过分依赖预充氧的作用,预充氧只是辅助的方法,执行困难气道处理流程,防止高危患者发生呼吸暂停才是更为重要的。即使是对健康成年人实施预充氧,呼吸停止的时间也不应大于两分钟,随即至少行四、五次有效通气后再行下一步操作。
2.气道类型
根据气道评估情况将患者分为已预料的困难气道(包括明确的和可疑的)和“正常”气道。对于是否明确的或可疑的困难气道在判断上有一定的主观性,需要根据患者实际情况及操作者自身的技术水平而定。将气道进行分类的意义在于为气道处理理清思路,针对不同气道类型选择对应的处理流程并精心准备,而进一步细分为明确的和可疑的困难气道可在保证通气的前提下排除部分困难气道假阳性病例,提高患者在气道处理过程中的舒适度。
3.诱导方式
诱导方式包括清醒镇静表面麻醉、保留自主呼吸的浅全麻和全麻诱导三种,依据气道类型而定。明确的困难气道选择清醒镇静表面麻醉,可疑的困难气道则根据操作者的技术水平与条件选择清醒镇静表面麻醉或保留自主呼吸浅全麻,“正常”气道患者选择全麻诱导。对于饱胃或存在胃内容物误吸危险的患者,评估为“正常”气道时可以采用全麻快速顺序诱导(rapid sequence induction, RSI),评估为困难气道时采用清醒镇静表面麻醉。
清醒镇静表面麻醉包括患者准备、镇静和表面麻醉等几个环节。镇静的理想目标是使患者处于闭目安静、镇痛、降低恶心呕吐敏感性和遗忘,同时又能被随时唤醒、高度合作的状态。咪达唑仑、芬太尼、舒芬太尼和右美托咪啶是常用的药物。保留自主呼吸浅全麻是介于清醒镇静表面麻醉和全麻诱导之间的一种诱导方式,在保留患者自主呼吸的前提下使患者意识消失。建议在表面麻醉的基础上实施,禁用肌松药。七氟烷和丙泊酚均可用于该诱导方式,诱导与苏醒迅速,对自主呼吸抑制较轻[9,10]。诱导过程中出现呼吸抑制甚至呼吸暂停时,应及时面罩正压通气辅助呼吸,若出现通气困难按“紧急气道”处理或及时唤醒患者(见图11-1)。全麻诱导包括全麻常规诱导和全麻快速诱导。有研究指出,肌松药有助于改善面罩通气,对于气道评估“正常”的患者,可以不常规测试通气而直接全麻常规诱导[11,12]。全麻快速顺序诱导的主要目的是尽可能缩短从意识消失到气管插管的时间间隔。快速顺序诱导由预充氧、快速诱导药物、环状软骨加压和避免正压通气等组成。
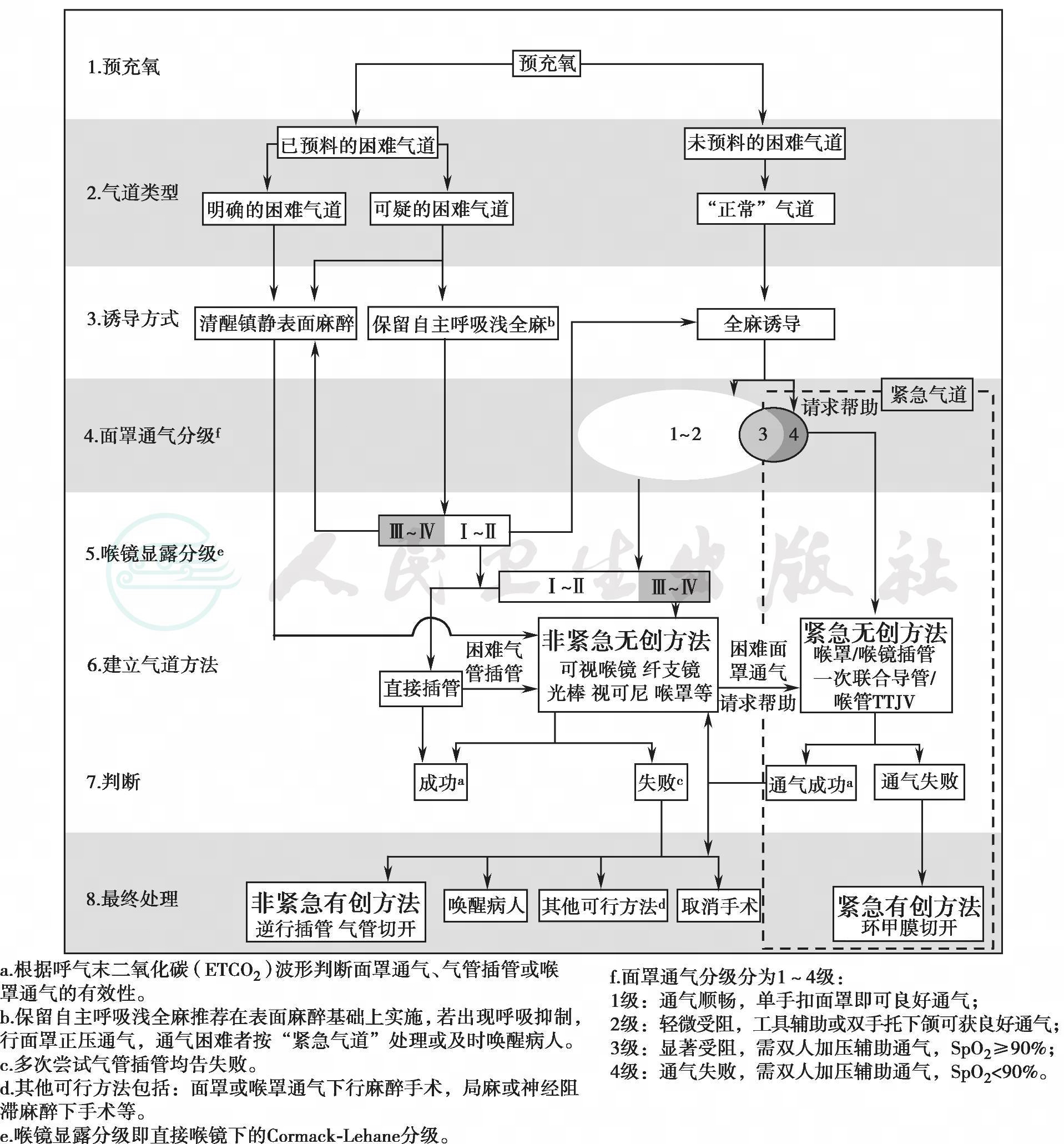
图11-1 困难气道处理流程图
4.面罩通气分级
临床上每个患者面罩通气的难易程度差别很大,对DMV进行分级有助于临床的判断与处理。结合ASA困难面罩通气定义[2]和Kheterpal改进的Han’s分级[4,6~7],我们将困难面罩通气(DMV)定义为“有经验的麻醉医师在无他人帮助的情况下,经过多次或超过一分钟的努力,仍不能获得有效的面罩通气”,根据通气的难易程度将面罩通气分为四级,1~2级可获得良好通气,3~4级为困难面罩通气(表11-1)。判断面罩通气分级的核心是三项中间指标(手握气囊的阻力、胸腹起伏、ETCO2波形)和脉搏氧饱和度(SpO2),以单人努力能否维持良好通气作为区分1~2级与3~4级的关键,而3级与4级的区别在于能否维持SpO2在90%以上。将面罩通气进行分级的意义在于可以在SpO2下降前更早明确困难程度并做出处理,为后续处理预留更多的时间,提高患者的安全性。
对于“正常”气道病例,全麻诱导后需行面罩通气并明确其分级。大部分的患者经单手扣面罩即可获得良好通气[6~7]。CE手法[13]是临床上最常用的一种单手扣面罩的方法。对于单手扣面罩不能获得良好通气的患者,可采用口咽和(或)鼻咽通气道配合单手扣面罩的方法,或采用双手托下颌扣面罩同时机械通气的方法。有研究证实双手托下颌较单手托下颌更为有效[13]。如果以上方法仍不能维持良好通气,需要立即请求帮助,在嗅物位下置入口咽和(或)鼻咽通气道,由双人四手,用力托下颌扣面罩行双人加压辅助通气[5]。
面罩通气分级3级经双人加压辅助通气仍无法获得良好通气者以及面罩通气分级4级者按照紧急气道处理流程处理(见图11-1)。面罩通气分级3级经双人加压辅助通气可获良好通气者以及面罩通气分级1~2级者,继续下一步喉镜显露步骤。
5.喉镜显露分级
喉镜显露分级采用Cormack-Lehane声门分级,分为Ⅰ~Ⅳ级,是选择建立气道方法的依据。要做到喉镜最佳显露,包括:一位技术熟练的操作者(至少五年以上临床经验)、合适的头位(嗅物位,口、咽、喉三轴基本成一直线)、手法辅助声门显露(Ⅱ级以上者按压甲状软骨、环状软骨或舌骨改善显露)以及合适尺寸/类型的喉镜片(成人常用弯型镜片,直型镜片适用会厌下垂者及小儿)。
6.建立气道方法
经清醒镇静表面麻醉的明确的困难气道和可疑的困难气道患者可直接选择一种或几种熟悉的非紧急无创方法,条件不足时可试行常规喉镜显露声门,但注意动作轻柔且不可反复尝试。部分明确的困难气道患者,如明确的困难气道处理失败史、喉肿瘤、上呼吸道巨大脓肿、气管食管上段破裂或穿孔等,可直接采用非紧急有创方法建立气道。
经保留自主呼吸浅全麻的可疑的困难气道患者和经全麻诱导的“正常”气道患者根据喉镜显露分级结果选择建立气道方法。对于保留自主呼吸浅全麻的患者,喉镜显露分级Ⅰ~Ⅱ级者改行全麻诱导或直接气管插管,而Ⅲ~Ⅳ级者需待患者意识恢复后改行清醒镇静表面麻醉下气管插管。对于全麻诱导的患者,喉镜显露分级Ⅰ~Ⅱ级者可直接行气管插管,而Ⅲ~Ⅳ级者选择一种或几种熟悉的非紧急无创方法。
随着喉罩等声门上工具的不断普及,越来越多的手术可直接在喉罩全麻下完成而无需气管插管[10]。
7.判断
气道成功建立后,需尽快对气道的有效性做出判断。可以采用呼气末二氧化碳(ETCO2)监测鉴别气管插管或喉罩通气等是否成功,肉眼、纤维气管镜下或可视喉镜下看见气管导管进入声门也可帮助确定。单一的判断方法有时并不可靠,需要几种方法联合判断。
8.最终处理
在多次尝试气管插管均告失败之后,需要结合建立气道的急迫性、手术的急迫性以及建立气道的风险等综合考虑,做出合理的最终处理。面罩通气困难者按照紧急气道处理流程处理(见图11-1),面罩通气良好者按下述原则处理。无法延期的急诊手术,采用非紧急有创方法建立气道;对于常规手术,应根据自身技术水平与经验谨慎使用非紧急有创方法;已行全麻诱导的常规手术,可以待患者自主呼吸恢复后唤醒患者,在清醒镇静表面麻醉下行气管插管;部分时间较短的中小手术,亦可在面罩或喉罩通气下行麻醉手术,或在局麻或神经阻滞下手术;取消手术待总结经验、精心的准备人员与工具则是常规手术患者更为稳妥的方法[14]。
五、注意事项
1.每个麻醉科要根据本科室的人员和设备情况,按照上述困难气道处理流程的思路制定出自己简便可行的处理流程,在科室内定期宣教培训,并挂在困难气道设备车上,以便准确及时地执行。
2.每个麻醉科都应该准备一个困难气道设备车或箱,内容包括上述紧急和非紧急气道工具,可以结合本科室的具体条件有所调整,但应当至少有一种紧急气道工具。
3.平时要加强各种气道方法与工具的培训[14],使每一位麻醉医师都可以熟练掌握除直接喉镜以外的至少一种气道处理方法。
4.气道处理尤其是已预料的困难气道处理要制定完备的计划,除了按上述的气道流程处理外,还应明确和强调以下四点[14]:首选气道方法(最适用、最熟悉的)、备选方法(至少一种)、以上方法失败时的通气方法与其他处理方法(唤醒患者、取消手术等)、紧急气道处理方法(LMA、联合导管等)。要有所侧重,层次突出,切忌各种困难气道方法轮番尝试而毫无重点的策略。
5.完善的人员准备对于困难气道的处理至关重要。对于已预料的困难气道,应确保至少有一位对困难气道有经验的高年麻醉医师主持气道管理,并有一名助手参与[2]。对于未预料的困难气道,人员和工具往往准备不足,应尽快请求帮助,呼叫上级或下级医师协助处理[2~3,14]。
6.麻醉医师应当熟悉各种困难气道方法的适应证与禁忌证,在处理困难气道时要选择自己最熟悉和有经验的技术。
7.各种建立气道的方法形式不同,目的均是维持通气与氧合[2-3],气道处理过程中要密切监测患者的SpO2变化,当其降至90%前要及时面罩辅助给氧通气,以保证患者生命安全为首要目标。患者只会死于通气失败,而不会死于插管失败。
8.气道操作注意动作轻柔,尽量减少损伤,以免组织水肿、出血等进一步增加插管困难或演变为紧急气道。
9.当插管失败后,要避免同一个人采用同一种方法反复操作的情况,应当及时分析,更换思路和方法或者更换人员和手法。各种气道方法特点不同,单一方法不可能解决所有的气道问题,两种甚至多种方法联合应用常可发挥最大的作用。
10.完整的困难气道处理过程包括气道的建立、患者自主气道的恢复以及后续的随访与处理[2-3]。困难气道患者的拔管可以理解为困难气道处理逻辑上的延伸,麻醉医师要制定一套方案来保证拔管时的安全[15]。理想的拔管方法应该是待患者自主呼吸完全恢复,在可控、分步且可逆的前提下拔除气管导管。麻醉医师应评估、随访并处理经过困难气道处理后可能有潜在并发症的患者。
11.麻醉医师应该在麻醉记录中记录患者存在困难气道[2-3],并对其特征进行描述。麻醉医师有必要将以上信息告知患者(或家属),为以后处理提供指导。
12.气道处理不仅要求熟练掌握各种困难气道工具,亦不仅要求能冷静处理紧急气道,更重要的是要有处理气道的正确思路,对气道有计划、有准备、有步骤地预防、判断和处理,以维持通气和氧合为第一任务,积极预防紧急气道的发生,方可在处理气道时更加得心应手,使患者更加安全舒适。
1. 中华医学会麻醉学分会. 困难气道管理专家共识.临床麻醉学杂志,2009,25(3):200-203.
2. Practice guidelines for management of the difficult airway:an updated report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology,2003,98(5):1269-1277.
3. Apfelbaum JL,Hagberg CA,Caplan RA,et al. Practice guidelines for management of the difficult airway:an updated report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology,2013,118:251-270.
4. Han R,Tremper KK,Kheterpal S,et al. Grading scale for mask ventilation. Anesthesiology,2004.101(1):267.
5. El-Orbany M,Woehlck HJ.Difficult mask ventilation. AnesthAnalg,2009,109(6):1870-1880.
6. Kheterpal S,Han R,Tremper KK,et al. Incidence and predictors of difficult and impossible mask ventilation. Anesthesiology,2006,105(5):885-891.
7. Kheterpal S,Martin L,Shanks AM,et al.Prediction and outcomes of impossible mask ventilation:a review of 50,000 anesthetics.Anesthesiology,2009,110(4):891-897.
8. Yildiz TS,Solak M,Toker K. The incidence and risk factors of difficult mask ventilation. J Anesth,2005,19(1):7-11.
9. Péan D,Floch H,Beliard C,et al.Propofol versus sevoflurane for fiberoptic intubation under spontaneous breathing anesthesia in patients difficult to intubate. Minerva Anestesiol,2010,76(10):780-786.
10. Bonnin M,Therre P,Albuisson E,et al.Comparison of a propofol target-controlled infusion and inhalational sevoflurane.ActaAnaesthesiolScand,2007,51(1):54-59.
11. Calder I,Yentis SM.Could ‘safe practice’ be compromising safe practice? Should anaesthetists have to demonstrate that face mask ventilation is possible before giving a neuromuscularblocker? Anaesthesia,2008,63:113-115.
12. Warters RD,Szabo TA,Spinale FG,et al.The effect of neuromuscular blockade on mask ventilation.Anaesthesia,2011,66(3):163-167.
13. Joffe AM,Hetzel S,Liew EC. A two-handed jaw-thrust technique is superior to the one-handed “EC-clamp”technique for mask ventilation in the apneic unconscious person. Anesthesiology,2010,113(4):873-879.
14. Henderson JJ,Popat MT,Latto IP,et al. Difficult Airway Society.Difficult Airway Society guidelines for management of the unanticipated difficult intubation. Anaesthesia,2004,59(7):675-694.
15. Difficult Airway Society Extubation Guidelines Group,Popat M,Mitchell V,et al. Difficult Airway Society Guidelines for the management of tracheal extubation. Anaesthesia,2012,67(3):318-340.