尿酸(uric acid)为嘌呤代谢的终产物,主要由细胞代谢分解的核酸和其他嘌呤类化合物以及食物中的嘌呤经酶的作用分解而产生。体内37℃时尿酸的饱和浓度约为420μmol/L(7mg/dl),超过此浓度,尿酸盐形成结晶沉积在多种组织,包括肾脏、关节滑膜,引起组织损伤。目前将血尿酸>420μmol/L(7mg/dl)定义为高尿酸血症。
高尿酸血症(hyperuricemia,HUA)是一种常见的生化异常,由尿酸盐生成过量和(或)肾脏尿酸排泄减少,或两者共同存在而引起。由于受地域、民族、饮食习惯的影响,高尿酸血症发病率差异较大。近10年的流行病学研究显示,我国不同地区高尿酸血症患病率存在较大的差别,为5.46%~19.30%,其中男性为9.2%~26.2%,女性为0.7%~10.5%。临床上分为原发性和继发性两大类,前者多由先天性嘌呤代谢异常所致,常与肥胖、糖脂代谢紊乱、高血压、动脉硬化和冠心病等聚集发生有关,后者则由其他疾病、药物、膳食产品或毒素引起的尿酸盐生成过量或肾脏清除减少所致。少数病人可以发展为痛风,表现为急性关节炎、痛风肾和痛风石等临床症状与阳性体征。
病因和发病机制
根据尿酸形成的病理生理机制,将高尿酸血症分为尿酸生成增多和尿酸排泄减少两大类,有时二者并存。
1.尿酸生成增多 食物引起的尿酸生成与食物中的嘌呤含量成比例。富含嘌呤的食物主要包括动物肝脏、肾脏、凤尾鱼等。机体内源性嘌呤的产生同样引起尿酸的升高。体内可以通过多个生化步骤从头合成腺嘌呤单磷酸核苷(IMP)。酰胺磷酸核糖转移酶(amidoPRT)与磷酸核糖焦磷酸合成酶(PRPP)以及谷氨酰胺是决定嘌呤生成和尿酸产生速率的主要途径。调节嘌呤生成的次要途径通过次黄嘌呤磷酸核糖转移酶(HPRT),与磷酸核糖焦磷酸合成酶共同催化腺嘌呤和鸟嘌呤分别形成腺嘌呤单磷酸核苷(IMP)和鸟嘌呤单磷酸核苷(GMP)。血尿酸水平与人体重新合成嘌呤的速率密切相关,磷酸核糖焦磷酸合成酶(PRPP)起着重要作用。磷酸核糖焦磷酸合成酶(PRPP)活性增强和次黄嘌呤磷酸核糖转移酶(HPRT)活性降低是两个伴性遗传的嘌呤代谢缺陷,引起嘌呤产生过多、高尿酸血症、高尿酸尿症。嘌呤核苷的分解加速也可以引起高尿酸血症。当细胞转换减速、增殖性疾病、细胞死亡状态下嘌呤代谢增强,包括:白血病、恶性肿瘤细胞毒性药物化疗后、溶血、横纹肌溶解。高尿酸血症还可以来自骨骼肌ATP大量分解,见于剧烈运动后、严重的癫痫持续状态发作后,Ⅲ型、Ⅴ型和Ⅶ型糖原贮积症。另外,心肌梗死、急性呼吸衰竭均可引起ATP分解加速产生大量嘌呤,引起高尿酸血症。
2.尿酸排泄减少 尿酸约2/3通过肾脏排泄,其余1/3通过肠道、胆道等肾外途径排泄。约90%持续高尿酸血症的病人存在肾脏处理尿酸的缺陷而表现为尿酸排泄减少。与非痛风病人相比,痛风病人尿酸排泄降低40%,而且痛风病人尿酸排泄的血尿酸阈值高于非痛风病人。肾小球滤过率降低是慢性肾功能不全时引起高尿酸血症的原因,但不是大多数高尿酸血症的原因。某些药物或物质可以引起尿酸经肾小管重吸收增加。尿酸通过肾小管近端上皮细胞刷状缘的钠偶联单羧酸转运体1和2[SMCT1、SMCT2(SLC5A8,SLC5A12)]重吸收。一些羧化物通过这些转运体促进尿酸的再吸收增加,如机体存在吡嗪-2-羧酸甲酯(吡嗪酰胺代谢产物)、烟酸、乳酸、β-羟丁酸、乙酰乙酸情况下,血尿酸水平升高。尿酸转运体1(UT1)和有机阴离子转运体4(OAT4)负责远曲小管尿酸的重吸收,当机体阴离子增高时引起远曲肾小管尿酸盐吸收增加。水杨酸(阿司匹林)即通过这一机制引起血尿酸增高。肾小管细胞葡萄糖转运体9(GLUT9)介导葡萄糖/果糖与尿酸的共转运,可以解释摄入富含果糖和葡萄糖饮料增加高尿酸血症诱发痛风的机制。酒精既可以增加尿酸的产生,又降低尿酸的排泄。
过量饮酒可以通过增加肝脏ATP分解,促进尿酸形成并阻断尿酸从肾小管的分泌,因此,大量饮酒可以引起高尿酸血症。某些酒精饮料中嘌呤含量增高(例如啤酒)也是引起高尿酸的因素之一。进食肉类食品、果糖均可增加痛风的风险。嘌呤合成和代谢与尿酸形成途径见图7-27-1。
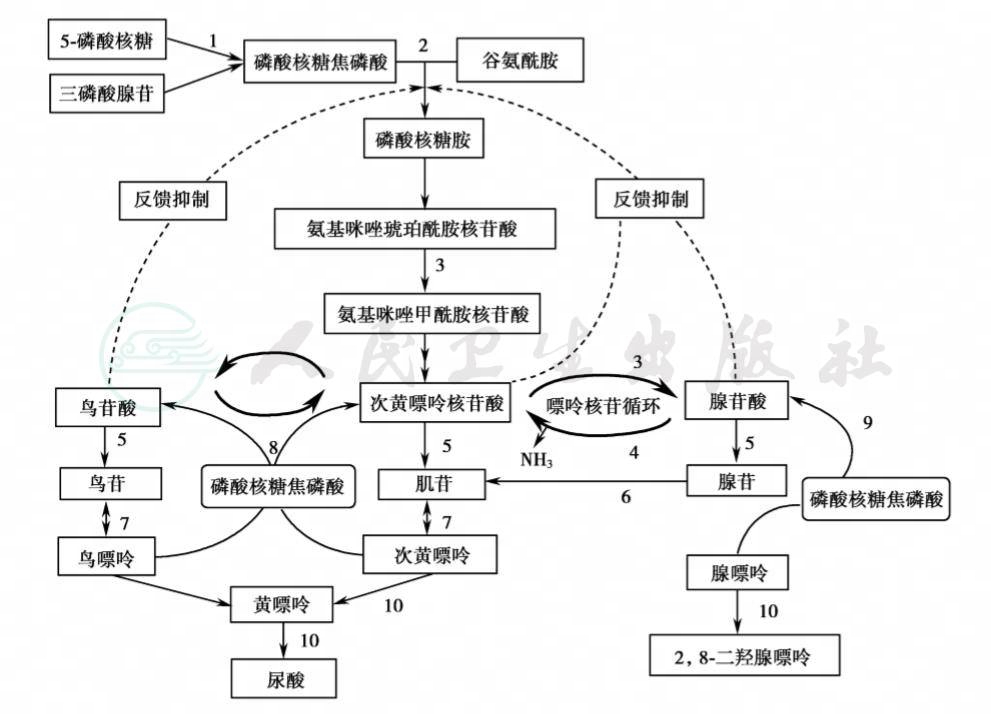
图 7-27-1 嘌呤合成和代谢与尿酸形成途径
注:1.磷酸核糖焦磷酸(PRPP)合成酶;2.磷酸核糖酰胺转移酶;3.腺苷琥珀酸裂解酶;4.腺苷酸脱氨酶;5.5’-核苷酸酶;6.腺苷脱氨酶;7.嘌呤核苷酸化酶;8.次黄嘌呤磷酸核糖转移酶(HPRT);9.腺嘌呤磷酸核糖转移酶(APRT);10.黄嘌呤氧化酶引自:《高尿酸血症相关疾病诊疗多学科共识》专家组.中国高尿酸血症相关疾病诊疗多学科专家共识.中华内科杂志,2017,56(3):235-248
当血尿酸超过饱和浓度,尿酸盐晶体析出可直接沉积于关节及周围软组织、肾小管和血管等部位,趋化中性粒细胞、巨噬细胞与晶体相互作用后释放致炎症因子(IL-1β、IL-6等)以及金属蛋白酶9、水解酶等,引起关节、软骨、骨质、肾脏以及血管内膜等急慢性炎症损伤。有3种主要的结晶沉积相关疾病与高尿酸血症有关:痛风、尿石病和尿酸性肾病。传统观点认为无症状性高尿酸血症痛风进展中的初始状态,出现于急性痛风性关节炎、痛风发作间歇期和慢性痛风石性痛风之前,但流行病学研究已证实,即使是在长期高尿酸血症的病人中,急性痛风性关节炎、尿酸性尿石病、痛风石形成和慢性尿酸性肾病都相对不常出现。
1.血尿酸测定 血尿酸采用尿酸氧化酶法测定。血尿酸浓度超过约420μmol/L(7mg/dl)定义为高尿酸血症。
2.尿尿酸测定 为了区别尿酸生成增多还是尿酸排泄减少,可以测定尿酸排泄。每日尿液收集应在病人正接受标准膳食(不包括酒精和已知将会影响尿酸代谢的药物)期间进行。正常限制嘌呤饮食5天后,每日尿酸排出量超过3.57mmol(600mg),可认为尿酸生成增多。也可测定尿酸的排泄分数(fractional excretion of uric acid,FEua),FEua>12%为尿酸生成过多,<7%为排泄减少,7%~12%为混合型。
尿酸清除分数=尿酸排泄分数=(尿尿酸浓度×血肌酐浓度/尿肌酐浓度×血尿酸浓度)×100%
3.滑囊液或痛风石内容物检查 偏振光显微镜下可见针形尿酸盐结晶。
4.X线检查 见第八篇第十四章痛风。
可见软组织肿胀、软骨缘破坏、关节面不规则,特征性改变为穿凿样、虫蚀样骨质缺损。
5.电子计算机X线体层显像(CT)与磁共振显像(MRI)检查 见第八篇第十四章痛风。
CT在受累部位可见不均匀斑点状高密度痛风石影像;双能CT能特异性地识别尿酸盐结晶,可作为影像学筛查手段之一,可辅助诊断痛风,但应注意假阳性。MRI的T1和T2加权图像呈斑点状低信号。
预防和治疗
原发性高尿酸血症与痛风的防治目的:①控制高尿酸血症,预防尿酸盐沉积;②迅速终止急性关节炎的发作;③防止尿酸结石形成和肾功能损害。
(一)一般治疗
控制饮食总热量;限制饮酒和高嘌呤食物(如心、肝、肾等)的大量摄入;每天饮水2000ml以上以增加尿酸的排泄;慎用抑制尿酸排泄的药物如噻嗪类利尿药等;避免诱发因素和积极治疗相关疾病等。特别在放疗或化疗时要严密监测血尿酸水平。
(二)高尿酸血症的治疗
目的是使血尿酸维持正常水平。
1.排尿酸药 抑制近端肾小管对尿酸盐的重吸收,从而增加尿酸的排泄,降低尿酸水平,适合肾功能良好者;当内生肌酐清除率<30ml/min时无效;已有尿酸盐结石形成,或每日尿排出尿酸盐>3.57mmol(600mg)时不宜使用;用药期间应多饮水,并服碳酸氢钠3~6g/d;剂量应从小剂量开始逐步递增。常用药物:苯溴马隆(benzbromarone):成人起始剂量25~50mg/d,2~5周后根据血尿酸水平调整剂量至75mg/d或100mg/d,eGFR20~60ml/(min·1.73m2)的病人推荐50mg/d,eGFR<20ml/(min·1.73m2)或尿酸性肾石症病人禁用。服用时须碱化尿液,将尿液pH调整至6.2~6.9,心、肾功能正常者维持尿量2000ml以上。不良反应可有胃肠不适、腹泻、皮疹。
2.抑制尿酸生成药物 别嘌醇通过抑制黄嘌呤氧化酶,使尿酸的生成减少,适用于尿酸生成过多或不适合使用排尿酸药物者。成人初始剂量50~100mg/d,未达标病人每次可递增50~100mg,最大剂量600mg/d。待血尿酸降至360μmol/L以下,可减量至最小剂量。肾功能不全病人适当减量,肾功能不全G5期病人禁用。别嘌醇可引起皮肤过敏反应及肝、肾功能损伤,严重者可发生致死性剥脱性皮炎。HLA-B∗5801基因阳性、应用噻嗪类利尿剂和肾功能不全是别嘌醇发生不良反应的危险因素,在服用别嘌醇治疗前进行该基因筛查,阳性者禁用。
非布司他为新型选择性黄嘌呤氧化酶抑制剂,初始剂量20~40mg/d,2~5周后血尿酸不达标者,逐渐加量,最大剂量80mg/d。因其主要通过肝脏清除,在肾功能不全和肾移植病人中具有较高的安全性,轻至中度肾功能不全(G1~G3期)病人无需调整剂量,重度肾功能不全(G4~G5期)病人慎用。不良反应包括肝功能损害、恶心、皮疹等。
3.碱性药物 碳酸氢钠可碱化尿液,使尿酸不易在尿中积聚形成结晶,成人口服3~6g/d,长期大量服用可致代谢性碱中毒,并且因钠负荷过高引起水肿。
4.新型降尿酸药物 尿酸氧化酶将尿酸分解为可溶性产物排出,包括拉布立酶(rasburicase)和普瑞凯希(pegloticase)。选择性尿酸重吸收抑制剂RDEA594(lesinurad)通过抑制新型尿酸转运蛋白1(URAT1)和有机酸转运子4(OAT4)发挥疗效。
(三)急性痛风性关节炎期的治疗(见第八篇第十四章痛风。)
秋水仙碱、非甾类抗炎药(NSAIDs)和糖皮质激素是急性痛风性关节炎治疗的一线药物,应尽早使用。急性发作期不进行降尿酸治疗,但已服用降尿酸药物者不需停用,以免引起血尿酸波动,导致发作时间延长或再次发作。
(1)非甾类抗炎药:可有效缓解急性痛风关节炎症状。常用药物:吲哚美辛、双氯芬酸、依托考昔等。常见不良反应有胃肠道溃疡及出血,应警惕心血管系统不良反应。活动性消化性溃疡禁用,伴肾功能不全者慎用。
(2)秋水仙碱:小剂量秋水仙碱(1.5mg/d)有效,且不良反应少,在48小时内使用效果更好。
(3)糖皮质激素:用于NSAIDs、秋水仙碱治疗无效或禁忌、肾功能不全者。短期口服中等剂量糖皮质激素或关节腔注射对急性痛风关节炎有明显疗效亦可行。
(四)痛风发作间歇期和慢性期的处理(见第八篇第十四章痛风。)
对急性痛风关节炎频繁发作(>2次/年),有慢性痛风关节炎或痛风石的病人,应行降尿酸治疗。治疗目标是血尿酸<6mg/dl并终身保持。对于有痛风石、慢性关节炎、痛风频繁发作者,治疗目标是血尿酸<5mg/dl,但不应低于3mg/dl。目前降尿酸药物主要有抑制尿酸生成、促进尿酸排泄药物两类。单一药物疗效不好、血尿酸明显升高、痛风石大量形成时可合用两类降尿酸药物。其他药物有碱性药物和尿酸氧化酶等。
(1)抑制尿酸合成药物:抑制黄嘌呤氧化酶,阻断次黄嘌呤、黄嘌呤转化为尿酸,从而降低血尿酸水平。
1)别嘌醇(allopurinol):从50~100mg/d开始,最大剂量600mg/d。不良反应包括胃肠道症状、皮疹、药物热、肝酶升高、骨髓抑制等。有条件时亚裔人群在用药前可行HLA-B∗5801检测。
2)非布司他(febuxostat):不完全依赖肾脏排泄,可用于轻至中度肾功能不全者。从20~40mg/d
开始,最大剂量80mg/d。不良反应主要有肝功能异常、腹泻等。
(2)促进尿酸排泄的药物:抑制尿酸经肾小管重吸收,增加尿酸排泄,降低血尿酸。主要用于尿酸排泄减少型、对别嘌醇过敏或疗效不佳者;有尿酸性结石者不宜使用。用药期间应碱化尿液并保持尿量。
1)苯溴马隆(benzbromarone):初始剂量25mg/d,最大剂量100mg/d。不良反应包括胃肠道症状、皮疹、肾绞痛、粒细胞减少等,罕见严重的肝毒性。
2)丙磺舒(probenecid):初始剂量0.5g/d,最大剂量2g/d。对磺胺过敏者禁用。降尿酸治疗初期预防性使用小剂量秋水仙碱(0.5~1mg/d)3~6个月,可减少降尿酸过程中出现的痛风急性发作。
(五)其他
继发性高尿酸血症的治疗原则是:①积极治疗原发病;②尽量避免或减少使用可能引发和(或)加重高尿酸血症的药物和方法;③尽快控制急性痛风性关节炎的发作。
高尿酸血症和痛风常与代谢综合征伴发,应积极行降压、降脂、减重及改善胰岛素抵抗等综合治疗。













