患者女性,19岁。因“左眼视物不清8个月,头痛1个月”于2015年1月30日入院。
现病史
患者8个月前无明显诱因突发左眼视物不清、眼前黑影,无头痛、眼红或眼痛,至当地医院眼科就诊。检眼镜检查显示双眼视盘水肿,左眼视盘上方出血。视觉诱发电位(VEP)显示双眼P100波潜伏期延长。头部CT显示右侧颞叶蛛网膜囊肿,未见脑室扩大(图1)。诊断为“眼底出血”,口服活血药(具体方案不详)3天后左眼前黑影消失。1个月前无明显诱因出现头痛,全头部或偏侧(左右侧不明)持续性疼痛,难以忍受,稍恶心,呕吐少量胃内容物2次,无发热、畏光畏声,视觉模拟评分(VAS)7~8分;次日至当地医院就诊,予天麻和甘露醇等静脉滴注(具体剂量不详),1周后头痛症状明显好转,遗留头部沉重感,无走路不稳、视物旋转。3周前再次出现左眼前黑影,自行口服活血药,黑影范围缩小但不消失;2周前稍感双眼视物模糊,单眼视物清晰,右侧似有耳鸣,无听力下降,当地医院耳鼻咽喉科诊断为神经性耳鸣。眼科复查检眼镜仍显示双侧视盘水肿。眼底荧光血管造影(FFA)显示双眼视盘充盈迟缓,晚期视盘高荧光,右眼动静脉充盈时间尚可,出血灶始终荧光遮蔽。头部MRI显示右侧颞极囊肿。为求进一步诊断与治疗,遂至我院。眼科门诊查体右眼视力0.8、左眼0.6,眼压正常,眼前节未见异常;检眼镜显示双眼视盘边界模糊、隆起,视盘表面毛细血管扩张,视网膜静脉轻度扩张。神经科门诊以“视盘水肿待查”收入院。
患者2~4天前下腹部隐痛,1天前出现畏寒、发热(体温最高38℃),无咽痛、流涕、咳嗽、咳痰,无尿频、尿急、血尿,无腹泻。患者自发病以来,精神、食欲、睡眠可,大小便正常,体重无明显变化,无明显口干、眼干、光过敏、雷诺现象、关节疼痛、口腔和外阴溃疡等免疫系统疾病表现。
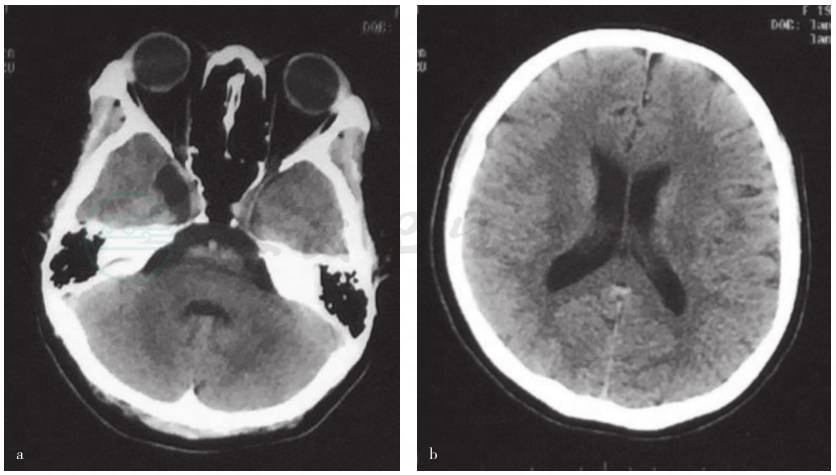
图1 头部CT检查所见
a.右侧颞叶囊性病变,桥前池增宽,未见钙化;b.双侧侧脑室无扩大
既往史、个人史及家族史
既往体格健康。否认药物过敏史、外伤史和手术史。不喜食未熟肉类。未婚未育,月经规律(初潮13岁,行经天数4~6天,月经周期28~30天)。邻居饲养鸽子。父母体格健康,其兄患强直性脊柱炎。
体格检查
体温38℃,脉搏93次/min,呼吸18次/min,血压107/65mmHg(1mmHg=0.133kPa)。全身皮肤未见皮疹,未触及结节,心、肺、腹部未见明显异常。神志清楚,语言流利,对答切题,高级智能正常;粗测单眼视力、视野可,左眼外展受限,各方向注视出现复视,伴不持续性水平眼震,瞳孔等大、等圆,直径3.50mm,对光反应灵敏,其余脑神经检查未见明显异常;四肢肌力5级、肌张力正常,四肢腱反射对称,腹壁反射可引出,病理征阴性;肢体针刺觉、音叉振动觉、关节位置觉基本正常,共济运动、姿势步态基本正常;颈项稍抵抗,颏胸距4指,Kernig征和Brudzinski征均阴性。
辅助检查
入院后完善各项相关检查。实验室检查血清钾3.2mmol/L(3.5~5.5mmol/L)。血、尿、粪便常规、肝肾功能试验、血清电解质、凝血功能、感染血清学检测四项[乙型肝炎病毒表面抗原(HbsAg)、丙型肝炎病毒抗体(HCV-Ab)、梅毒螺旋体(TP)抗体、人类免疫缺陷病毒(HIV)抗体]均呈阴性。炎性指标红细胞沉降率(ESR)、超敏C反应蛋白(hs-CRP)、免疫球蛋白、补体均于正常值范围;EB病毒抗体IgM,抗弓形虫、风疹病毒、巨细胞病毒、单纯疱疹病毒抗体IgM和IgG、结核感染T细胞斑点试验(T-SPOT.TB);甲状腺功能试验、血浆皮质醇和促肾上腺皮质激素(ACTH)均于正常值范围。腰椎穿刺脑脊液检查压力>330mmH2O,细胞总数 252×106/L,白细胞计数116×106/L,单个核细胞(包括单核细胞、淋巴细胞)比例98%,多个核细胞比例2%;脑脊液细胞学提示以淋巴细胞为主的炎症反应,伴嗜酸性粒细胞比例增加(5%);蛋白定量0.61g/L,葡萄糖1.90mmol/L,氯化物正常;寡克隆区带(OB)阳性,抗酸染色、墨汁染色、隐球菌抗原等呈阴性。心电图显示各导联u波,余未见异常。腹部B超未见明显异常,子宫双附件B超显示子宫内膜增厚。胸部X线显示心、肺、膈未见明显异常。头部MRI显示右侧颞叶囊性病变,桥前池可疑囊性病变,增强扫描脑实质和脑膜未见明显强化(图2)。MRV显示双侧横窦、乙状窦变细、不连续(图3)。根据患者脑脊液嗜酸性粒细胞比例增加、桥前池可疑囊样病变,完善相关检查:粪便未检出寄生虫及其幼虫;血清和脑脊液标本送检首都医科大学附属北京友谊医院显示囊虫IgG阳性;双侧胫腓骨X线检查显示左侧胫骨上段和右侧距骨片状高密度影,提示骨岛形成,余未见明显异常。根据患者搏动性耳鸣,完善相关检查:经颅多普勒超声(TCD)显示右侧大脑中动脉血流速度增快,闻及杂音,提示狭窄可能,各血流频谱阻力指数增加,支持颅内高压;MRA未见明显异常。
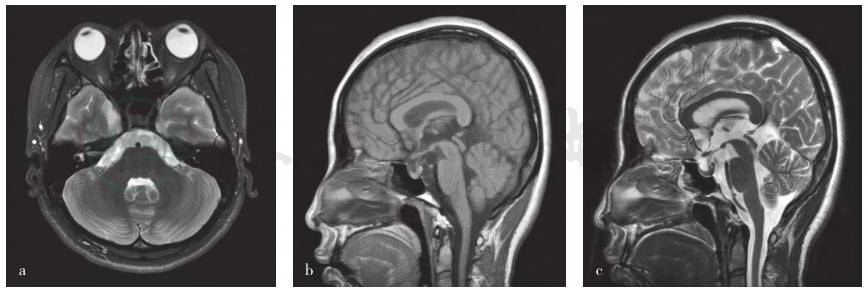
图2 头部MRI检查显示右侧颞叶囊性病变
桥前池可疑2个圆形囊性病变。a.横断面T2WI(小脑中脚平面);b.矢状位T1WI;c.矢状位T2WI
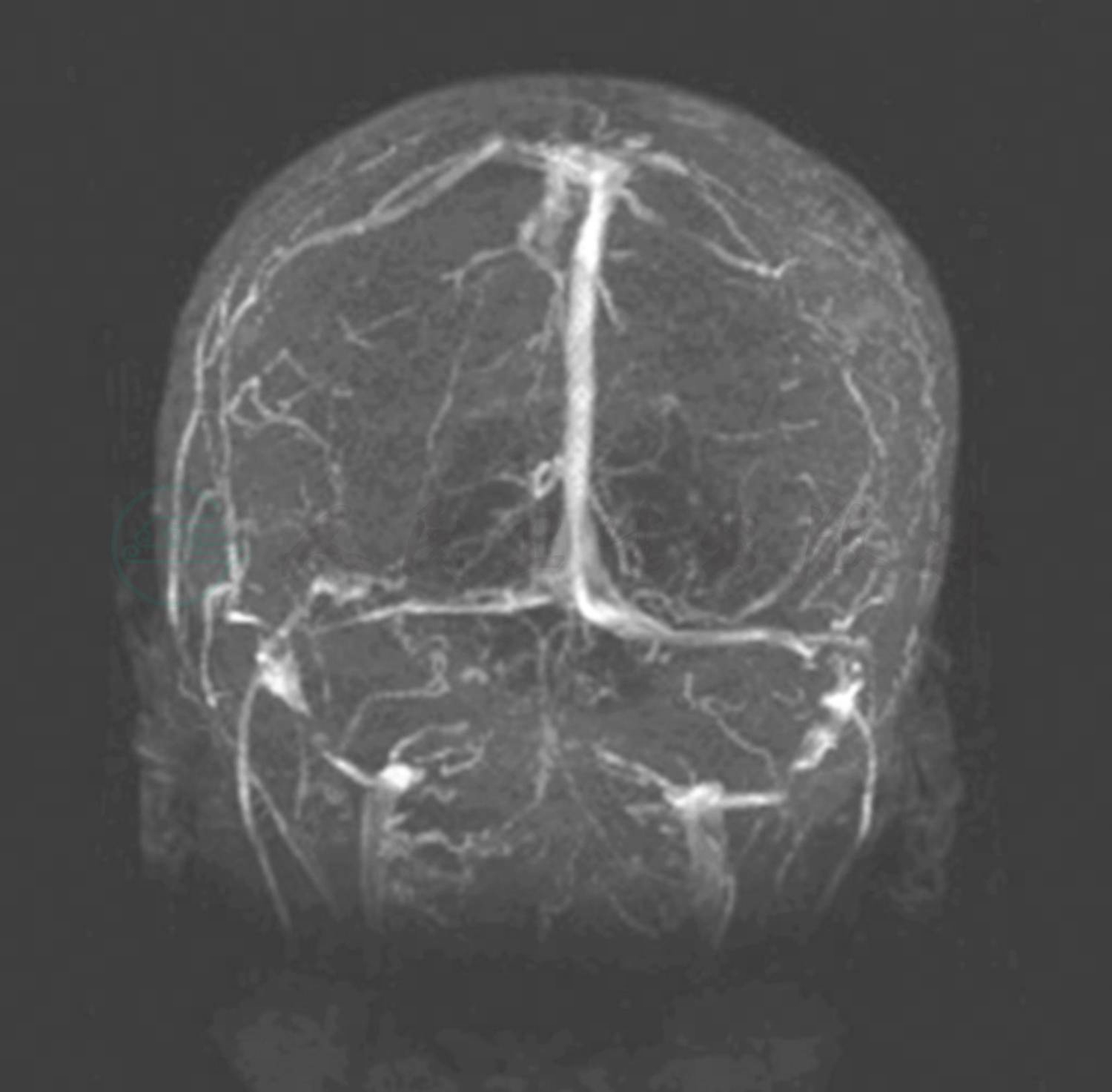
图3 头部MRV检查
显示双侧横窦和乙状窦变细、不连续
神经科主治医师
患者为青年女性,慢性病程。临床表现为反复左眼前黑影、短暂性头痛、双眼视物模糊和搏动性耳鸣,眼科症状突出。既往体格健康,否认不洁饮食史。体格检查:未触及皮下结节;神经系统检查:高级智能正常,左眼外展稍受限,各方向可引出不持续细小水平眼震,双侧视盘明显水肿,其余脑神经及运动系统、感觉系统、共济运动、姿势步态基本正常;颈项稍抵抗,颏胸距4指,Kernig征和Brudzinski征均阴性。腰椎穿刺脑脊液压力>330mmH2O,蛋白定量轻度升高、葡萄糖降低、氯化物正常,细胞学提示淋巴细胞为主的炎症反应伴嗜酸性粒细胞比例增加。血清和脑脊液囊虫IgG阳性。头部MRI显示右侧颞极囊性病变,桥前池可疑囊性病变,脑室无明显扩大。头部CT未见钙化。抗寄生虫治疗1个疗程后右侧颞极和桥前池囊性病变稍缩小。定位诊断:①双侧视盘水肿,颈项抵抗明确,定位于脑膜和脑脊液循环系统;②双眼视物模糊、单眼清晰,可能为双眼视盘水肿所致或颅底病变累及左侧展神经或颅内高压所致假性定位体征;③搏动性耳鸣,定位于颅内血管。定性诊断:临床主要表现为视盘水肿、眼底出血等颅内高压致眼科症状和颈项抵抗等脑膜刺激征表现,伴短暂性头痛;脑脊液细胞学提示以淋巴细胞为主的炎症反应伴嗜酸性粒细胞比例增加,血清和脑脊液囊虫IgG阳性;头部MRI显示右侧颞极和桥前池囊性病变,抗寄生虫治疗后病灶缩小,故脑囊虫病(蛛网膜下腔型)诊断明确。该例患者临床表现不典型,明确诊断前应完善相关检查以鉴别以下疾病:①感染性疾病,脑膜炎,亦可出现头痛、颈抵抗,一般伴发热;慢性脑膜炎以隐球菌、结核分枝杆菌、特殊病毒、囊虫感染多见。该例患者无潮热、盗汗等表现,既往无免疫功能低下、激素或免疫抑制剂应用史,血清红细胞沉降率、超敏C反应蛋白等炎性指标均正常,结核菌素纯蛋白衍生物(PPD)试验和T-SPOT.TB试验均阴性,脑脊液蛋白定量轻度升高、葡萄糖降低、氯化物正常,抗酸染色和隐球菌阴性,胸部X线未见陈旧性或活动性结核,头部MRI增强扫描显示脑实质和脑膜无明显强化,故可排除隐球菌、结核分枝杆菌、特殊病毒感染。免疫性疾病,白塞病可同时累及眼部和神经系统,伴发热和反复口腔、外阴溃疡,眼部症状以葡萄膜炎常见,中枢神经系统病变以基底节、脑干等中线部位异常信号和脑卒中常见。该例患者无皮肤黏膜、关节、眼等多系统炎症反应证据,血清炎性指标正常,中枢神经系统病变以颅底脑膜为主,眼部症状以双侧视盘水肿为主,故可排除免疫性疾病。②非感染性疾病,颅内静脉窦血栓形成(CVST),青年女性出现不明原因颅内高压应考虑颅内静脉窦血栓形成,但一般病情凶险,表现为剧烈头痛,伴恶心、呕吐,可有癫痫发作。该例患者首次出现左眼前黑影未经抗凝治疗即好转,头部CT和MRV未见明确静脉窦血栓证据,故可排除。其他可引起颅内高压的原因包括贫血、内分泌激素水平异常等,一般病程较长。该例患者无贫血,甲状腺功能试验、血浆皮质醇和促肾上腺皮质激素均于正常值范围,故可排除相关疾病。
放射科医师
脑囊虫病根据囊尾蚴部位可以分为脑实质型、脑室型、蛛网膜下腔型和脊髓型,其中,蛛网膜下腔型者囊虫位于颅底和外侧裂时体积较大,活虫无钙化,周围水肿和强化效应均不明显,囊内偏中央部位偶见T1WI等信号,为虫体头节,具有诊断价值。该例患者CT未见钙化,MRI显示桥前池类圆形囊性病变,囊内偏中央部位可见T1WI等信号,可能为虫体头节,但右侧颞极囊性病变形状欠规则,体积较大,未见虫体头节,不能确定囊虫。
眼科医师
患者检眼镜显示双侧视盘明显水肿,隆起较高,约占1/2视盘,充血不明显,颞侧小血管扩张,血管走行良好,动静脉管径比为2:3。反复眼部B超显示,双侧视盘高度隆起(视网膜渗出性),眼前节未见明显异常。虽然青年女性突发眼底出血需警惕视盘血管炎,但该例患者眼底血管未见相应病变,应及时请神经科医师排查颅内高压。患者完善相关检查后明确诊断为脑囊虫病,眼囊虫病罕见,须行手术治疗,故应除外眼囊虫病。
感染科医师
目前,脑囊虫病的治疗方案尚无统一标准,明确诊断后应完善相关检查,多学科联合制定治疗方案。影像学检查可以明确囊虫部位、数目、大小、虫体阶段,以及脑实质损伤和脑室系统梗阻等并发症。对于以基底部位受累为主的蛛网膜下腔型,需联合手术、抗寄生虫、抗感染和降低颅内压等综合治疗,且治愈率低于其他类型,并可能出现急性颅内高压、颅底血管缺血性病变等并发症,应请神经外科评价能否短期引流;在充分引流、控制颅内压后予抗寄生虫治疗,阿苯达唑15mg/(kg·d),2周为一疗程,间隔1个月,治疗2~3个疗程,若患者耐受,可延长疗程(约1个月)、重复多次治疗,同时予激素[地塞米松0.10mg/(kg·d),抗寄生虫治疗前1天起,维持1~2周缓慢减量,根据治疗反应,适当延长应用时间]抗感染和脱水药降低颅内压治疗,可以避免急性颅内高压、脑疝、脑卒中等风险。
神经外科医师
患者脑囊虫病诊断明确,主要为颅底蛛网膜受累,目前脑室系统未见明显扩大,无明显头痛、恶心、呕吐等症状,存在引流管堵塞、感染播散风险,故暂不建议行分流术。
神经科教授
脑囊虫病因囊虫部位、数目、大小、虫体阶段不同,临床表现差异性明显,易误诊、漏诊。该例患者以左眼前黑影、视物模糊等眼科症状为突出表现,诊断关键在于临床医师能否仔细、全面查体,发现双侧视盘水肿、展神经麻痹和颈项抵抗等神经系统体征,并进一步完善相关检查,该例患者脑脊液细胞学提示嗜酸性粒细胞比例增加对明确诊断有重要意义,将重点倾向寄生虫感染。
诊治经过
临床诊断为“脑囊虫病”。予阿苯达唑0.4g(2次/d)口服3周、甘露醇静脉滴注降低颅内压、地塞米松5mg(2次/d)静脉滴注抗炎,患者耳鸣症状逐渐消失,视物不清好转,血常规、肝肾功能试验基本正常,复查检眼镜仍显示双侧视盘水肿,眼部B超显示双眼视盘隆起,程度较前减轻;复查TCD显示各血流频谱阻力指数较前明显下降,右侧大脑中动脉血流速度增快,可能存在轻度狭窄;复查MRI显示右侧颞极囊性病变较前略减小,桥前池增宽无变化(图4)。阿苯达唑治疗第3周时开始缓慢减少激素剂量,减量第2天即出现畏寒、发热、耳鸣,无咽痛、咳嗽,完善血常规、血培养、红细胞沉降率、超敏C反应蛋白、胸部X线等相关检查未见明确中枢神经系统以外感染证据,复查脑脊液压力>330mmH2O,细胞总数264×106/L,白细胞计数170×106/L,单个核细胞比例71%、多个核细胞比例29%,脑脊液细胞学提示以中性粒细胞为主的炎症反应,嗜酸性粒细胞比例较前稍下降(3%);蛋白定量0.41g/L、葡萄糖2mmol/L、氯化物正常。考虑为驱虫治疗所致炎性反应可能性大,地塞米松恢复至5mg(2次/d)静脉滴注,同时加用头孢曲松钠(罗氏芬)1g(2次/d)静脉滴注抗感染治疗,患者发热、耳鸣缓解。住院39天,出院后间隔1个月患者于当地医院再按原方案予驱虫治疗。建议3~4个疗程后复查血清及脑脊液囊虫抗体及头部MRI。
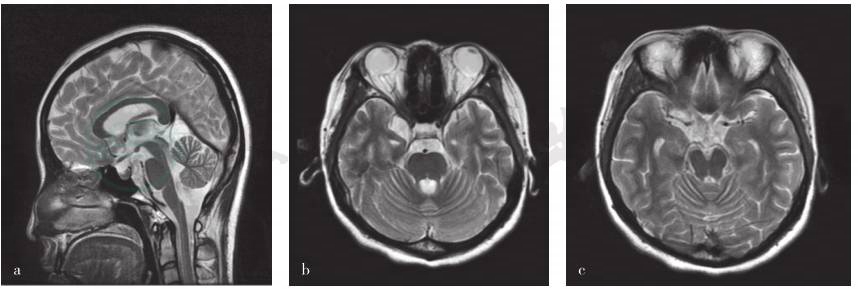
图4 治疗后头部MRI检查
显示右侧颞叶囊性病变稍缩小。a.矢状位T2WI;b.横断面T2WI(小脑上脚平面);c.横断面T2WI(中脑平面)
中枢神经系统囊虫病(neurocysticercosis)
中枢神经系统囊虫病,又称神经囊尾蚴病,是由猪绦虫囊尾蚴感染所致的神经系统寄生虫病,以脑囊虫病常见,拉丁美洲、撒哈拉以南非洲、亚洲大部分地区均为流行地区,是成人癫痫发作、颅内高压的重要病因,迄今仍是众多低收入国家的重要公共健康问题。
脑囊虫病可发生于各年龄阶段,高峰年龄20~50岁;临床表现和病情严重程度不一,与囊尾蚴数目、大小、部位和宿主免疫反应强度有关,根据虫体部位可以分为脑实质型和脑实质外型,后者又分为蛛网膜下腔型和脑室型。临床主要表现为:①癫痫,最为常见,多由变性钙化的虫体所致;②局灶性神经系统症状,由虫体占位效应或周围水肿所致,脑中小动脉堵塞可引起缺血性卒中,脑神经受累可出现眼外肌麻痹、听力下降、面瘫、三叉神经痛,脊髓受累可出现神经根性疼痛、肢体无力或感觉障碍;③颅内高压,由梗阻性脑积水、交通性脑积水(尤其是蛛网膜炎)、脑实质炎症、虫体占位效应所致,脑积水患者死亡率较高,多需神经外科干预,基底部位蛛网膜炎多呈亚急性或慢性病程,第四脑室堵塞可在改变头位时突发意识丧失(Bruns综合征),中脑导水管堵塞可表现为阵发性头痛和Parinaud综合征,较大虫体多发生于外侧裂和基底池,可无脑积水。
明确诊断主要依靠神经影像学和免疫学检测。①神经影像学:头部CT和MRI可以显示虫体形态、部位、数目、虫体阶段和周围炎症反应。活囊尾蚴呈圆形小囊,周围无或仅轻度水肿,无强化效应,部分囊内可见偏心分布的点状虫体头节,有诊断价值;退化变性的囊尾蚴(胶状囊)边界模糊,周围可见水肿,呈环形或结节状强化,给诊断带来困难;弥散加权成像(DWI)和表观弥散系数(ADC)可见胶状囊内虫体头节;CT可见钙化虫体,一般无周围水肿或强化征象;蛛网膜下腔型囊虫位于皮质沟回附近时体积较小,变性后消失或残留钙化,位于外侧裂和基底池时体积较大或呈串状排列致毗邻结构位置改变。②免疫学:目前,临床应用广泛的是酶联免疫电转移印迹法(enzyme linked immunoelectrotransfer blot,EITB)和酶联免疫吸附试验(ELISA),EITB法从猪带绦虫中提取、纯化糖蛋白抗原,以检测患者体内特异性抗体,对于存在2个或2个以上活虫体者,EITB法特异度接近100%,灵敏度约98%。ELISA法检测患者体液中的囊虫抗体或抗原,检测脑脊液囊虫抗体的灵敏度为89%、特异度为93%;有少量脑实质囊性病变或钙化病变可出现假阴性结果,其他蠕虫感染可出现血清学假阳性结果;仅当患者体内存在活虫体时才能检出囊虫抗原,故目前多用于疗效评价。
2001年,Del Brutto等发表神经系统囊虫病诊断标准,包括绝对标准、主要标准、辅助标准和流行病学标准四个方面。①绝对标准:组织学证据(脑或脊髓活检证实),神经影像学可见含虫体头节的囊性病变,检眼镜检查可见视网膜下寄生虫;②主要标准:神经影像学高度提示囊虫病(包括无虫体头节的囊性病变、单发或多发性环形或结节状强化、圆形钙化),EITB法显示血清囊虫抗体阳性,抗寄生虫治疗后囊性病变消失,单发小病灶自行消失;③辅助标准:神经影像学和临床表现提示神经系统囊虫病,ELISA法显示脑脊液囊虫抗体或抗原阳性,神经系统以外囊虫病;④流行病学标准:神经系统囊虫病在拉丁美洲、非洲和亚洲部分地区,包括印度、中国、韩国、印度尼西亚等流行,在流行地出生、居住或旅行等信息可支持经临床表现、神经影像学和免疫学提示的神经系统囊虫病。根据上述标准可以做出确定或可能诊断:①确定诊断,1个绝对标准,或2个主要标准+1个辅助标准+1个流行病学标准;②可能诊断,1个主要标准+2个辅助标准,或1个主要标准+1个辅助标准+1个流行病学标准,或3个辅助标准+1个流行病学标准。虽然该诊断标准的有效性和实用性尚存争议,但由于缺乏相对的“金标准”,目前仍是临床诊断神经系统囊虫病的重要参考依据。
治疗须在明确受累部位和类型后方可进行,包括对症治疗、抗寄生虫治疗、手术(病灶切除或分流术)治疗,多数情况下需联合多种治疗方法。
(1)对症治疗
①抗癫痫药物治疗。大多数一线抗癫痫药物对脑囊虫病所致癫痫发作效果良好,存在活虫体或钙化灶的患者与其他继发性癫痫患者的疗程相似,一般2年内无癫痫发作方可考虑缓慢减量至停药;无症状的患者,不推荐预防性应用抗癫痫药物;部分患者予抗寄生虫治疗后可出现癫痫发作,应予抗癫痫药物治疗数月。②激素治疗。抗寄生虫治疗第1周时可能会出现症状加重,激素可减少不良反应,一般于抗寄生虫治疗前1天予地塞米松0.1mg/(kg·d),维持 1~2周后缓慢减量。
(2)抗寄生虫治疗
可消除60%~80%囊性病变,清除脑实质内活虫体。①脑实质型。通常选择阿苯达唑[15mg/(kg·d)×2周]和 /或吡喹酮[50mg/(kg·d)×2周],仅残留钙化者无须抗寄生虫治疗。囊性病变周围炎症反应较重,应联合激素、渗透性脱水药和及减压手术以控制脑水肿。②脑实质外型。位于大脑凸面的小囊性病变的治疗方案与脑实质型相似;位于外侧裂的大囊性病变的治疗方案尚存争议,部分学者建议手术切除,部分学者认为阿苯达唑联合激素治疗同样有效;基底部位蛛网膜下腔型囊虫病应采用大剂量、长疗程、重复治疗,常规联合应用激素以降低脑卒中风险,不能长期耐受激素者可予甲氨蝶呤,部分患者可经神经内镜行第三脑室开窗术,这些治疗方法均无临床对照试验证据;脑室型可手术切除,亦可抗寄生虫治疗。总之,目前尚无统一治疗方案,应根据具体情况决定。
该例患者为青年女性,出生并长期居住在黑龙江省;临床主要表现为颅内高压症状,无癫痫发作,除眼动欠充分外,无其他局灶性神经系统症状;头部CT未见钙化灶,MRI显示右侧颞极囊性病变;予抗寄生虫和降低颅内压治疗后病灶缩小,提示囊虫感染。桥前池可疑圆形囊样病变,囊内可见偏心点状信号,可疑含头节的囊尾蚴;血清和脑脊液囊虫抗体阳性,故脑囊虫病诊断明确,根据受累部分,进一步分为蛛网膜下腔型。值得注意的是,该患者发病隐匿,慢性病程,临床以眼底出血为首发症状,检眼镜检查双侧视盘水肿,未行进一步诊断与治疗,此后出现视物模糊、耳鸣,短暂性头痛,伴轻度恶心、呕吐,头部CT和MRI显示右侧颞极囊性病变,边缘清晰,周围无水肿。初期考虑蛛网膜囊肿,蝶鞍周围和桥前池结构稍显紊乱但不明显,延迟了明确诊断时间,进一步加深了脑囊虫病可模拟任何表现的临床印象。因此,熟悉脑囊虫病神经影像学特点、合理应用免疫学手段,对于未发现明确病因的颅内高压,尤其是来自流行地区的患者,应警惕脑囊虫病,避免误诊和漏诊。
[1]Del Brutto OH.Neurocysticercosis.Handb Clin Neurol,2014,121:1445-1459.
[2]GarciaHH,Nash TE,and Del Brutto OH.Clinical symptoms, diagnosis,and treatment of neurocysticercosis.The Lancet Neurology,2014,13(12):1202-1215.
[3]Lerner,A.Imaging of neurocysticercosis.Neuroimaging Clin N Am,2012,22(4):659-676.
[4]Del Brutto OH.Diagnostic criteria for neurocysticercosis,revisited.Pathog Glob Health,2012,106(5):299-304.
[5]Fleury A.Subarachnoid basal neurocysticercosis:a focus on the most severe form of the disease.Expert Rev Anti Infect Ther,2011,9 (1):123-133.
[6]洪月慧,姚明,关鸿志,等.左眼前黑影8个月,头痛1个月,视物模糊,耳鸣2周.中国现代神经疾病杂志,2015,15(6):89-93.













