病情介绍
患者,女,82岁。因“发热、喘憋加重1周,烦躁4天”于2011年7月11日收入院。患者于1周前出现喘憋,伴咳嗽、咳痰困难,高热,无寒战,后出现烦躁,于外院治疗4天,效果不佳,于2011年7月9日转笔者医院急诊抢救室,当时查血气分析:pH 7.232,PCO2 77.5mmHg,PO2 45mmHg,BE 5mmol,SO2 70%。诊断为Ⅱ型呼吸衰竭,行气管插管呼吸机辅助通气,插管后患者烦躁,予以咪唑二氮䓬持续镇静,头孢曲松-他唑巴坦抗感染,血常规示WBC 11.38×109/L,N 83.8%,BPC 90×109/L,BNP 1650pg/ml。入院时胸片、心电图见图1、图2。既往史:有慢性支气管炎、肺气肿、哮喘、肺源性心脏病、冠心病、陈旧性心肌梗死、高血压等病史。否认药物过敏史。
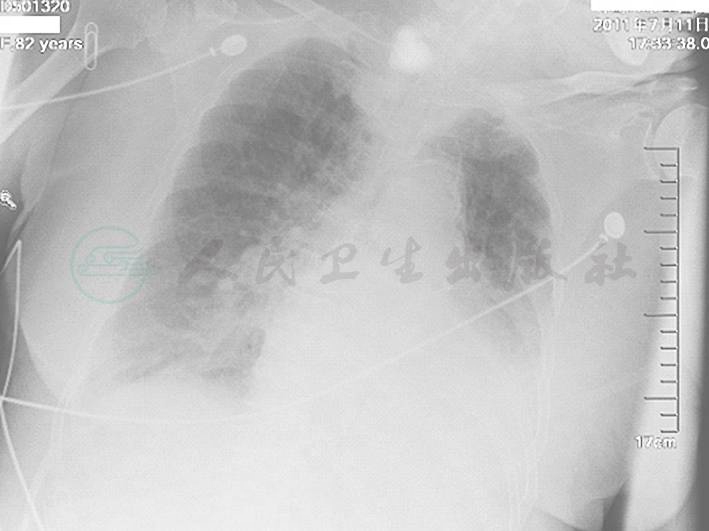
图1 入院时胸片示双肺感染,胸腔积液
体格检查:T 37.5℃,P 82次/分,R 18次/分,BP 102/40mmHg。神志恍惚,镇静状态,经口气管插管,接呼吸机辅助通气,双瞳孔等大等圆,对光反射迟钝,球结膜水肿。双肺呼吸音低,可闻及湿啰音及痰鸣音。心率96次/分,律不齐,心音低钝。腹软,肝脾肋下未触及,双下肢轻度水肿。
图2 心电图
入院诊断:1.呼吸衰竭Ⅱ型,慢性支气管炎急性发作,慢性阻塞性肺疾病,肺源性心脏病;2.冠心病,陈旧性心肌梗死,心功能Ⅳ级。
重要提示
1.老年女性,患有基础心肺疾病,心肺功能差。
2.临床表现为感染后迅速出现呼吸功能及心功能衰竭,伴肝功能损害。
3.早期抗生素治疗不佳,心功能控制不良,致脱机困难。
4.呼吸机相关性肺炎的发生引发多脏器衰竭。
诊治经过
入院后即予停用镇静药物,20%甘露醇脱水,换用头孢哌酮-舒巴坦钠及左氧氟沙星抗感染,7月12日肝功能示GOT 2139U/L,GPT 2104U/L,PCT 0.44ng/ml,考虑为心功能不全,呼吸衰竭致缺血缺氧性肝损害,加用保肝降酶药物;7月11~14日病情略稳定,患者体温降至37℃以下,神志转清,肺部啰音减少,循环稳定,水肿减轻。痰培养为咽部正常菌群。即予间断脱机,但脱机后患者呼吸困难明显加重,心率增快,提示心功能不全,予以相应利尿等治疗;7月16日患者再度出现发热,T 38.3℃,双肺痰鸣音增多,水肿加重,复应用呼吸机辅助通气;7月18日患者仍发热,吸痰带血丝,加用维生素K1;7月19日患者体温38.1℃,血象高WBC 16.44×109/L,N 83.8%,BPC 35×109/L,痰量较多,插管第11天,考虑有呼吸机相关性肺炎,更换抗生素美罗培南联用氟康唑;7月20日患者体温降低,T 37.4℃,全身水肿明显,予以强心利尿,尿量少,效果差,建议输注白蛋白及行CRRT治疗,因多种原因家属未同意并拒绝行进一步影像学检查;7月21日患者体温37.6℃,精神萎靡,血肌酐263μmol/L,BUN 20.1mmol/L,CK 264U/L,CK-MB 39U/L,白蛋白24.8g/L,3P试验阴性,患者持续发热,水肿明显,强心利尿效果差;7月24日患者复现高热,体温39.3℃;7月25日患者体温39℃,无尿;7月26日晨患者因多脏器衰竭临床死亡。
最终诊断:多脏器功能衰竭,呼吸机相关性肺炎,慢性支气管炎急性发作,慢性阻塞性肺疾病,肺源性心病,冠心病,陈旧性心肌梗死,心功能Ⅳ级。
讨论
本例患者最终死于呼吸机相关性肺炎,多脏器功能衰竭。
患者在病程发展过程中经历了几个重要问题:①插管早期镇静剂的过多使用;②呼吸机相关性肺炎的发生;③心力衰竭与肺部感染互相促进,呈恶性循环。
患者基础心脏疾病为冠心病、陈旧性心肌梗死,心脏射血指数仅为42%,存在严重的慢性心功能不全,同时合并肺源性心脏病、肺动脉高压,体循环和肺循环均处于淤血状态,肺淤血致局部血流缓慢,通气血流障碍加重低氧,并利于细菌定植繁殖,加重肺部感染;体循环淤血致肝肾淤血,引起肝缺血缺氧,肝功能损害;机体钠水潴留加重;另外,肺部感染致交感神经兴奋,机体代谢率增加,心肌氧耗增加,心肌缺氧情况加重,同时感染产生的毒素对心肌本身有抑制作用,进一步加重心力衰竭。感染与心功能不全互为因果,最终致机体循环障碍,钠水潴留,脏器灌注不足,多脏器功能衰竭死亡。慢性阻塞性肺疾病患者有明显心力衰竭升高的风险,慢性阻塞性肺疾病是心血管病的发病率和致死率的一个重要和独立的危险因素。在心力衰竭患者合并慢性阻塞性肺疾病使其预后进一步恶化。
患者在插管后连续3天使用镇静剂,使得脱机时机延误,增加了呼吸机相关性肺炎的发生几率。对于机械通气的患者,要首先尽可能查找不耐管及人机对抗的原因,并尽可能去除或减少这些诱因,然后再考虑使用镇静剂。呼吸机相关性肺炎的病原体主要为耐药菌,以革兰阴性杆菌为主,还包括MRSA等革兰阳性杆菌,抗菌药物的选择需兼顾两者;水运化失衡、心功能不全、感染未控制三者形成恶性循环致患者最终因多脏器衰竭死亡。













