病情介绍
患者,男性,56岁,主因“发现主动脉瓣反流7年,间断发热1个月,喘憋3天”于2011年5月25日急诊留院观察。患者7年前体检时行超声心动图检查发现主动脉瓣反流,当时无自觉症状,无胸闷、憋气,无乏力、晕厥、黑矇等症状,患者未予重视,未特殊诊治。1个月前患者无明显诱因出现发热,下午明显,不伴寒战,体温波动于38~39℃之间,稍有咳嗽,无明显咳痰、咯血、心悸、皮疹及关节肿痛、头晕、胸痛、腹痛等症状,无膀胱刺激征或排尿困难。患者于当地医院就诊,血培养示为草绿色链球菌,静脉应用头孢唑林等药物后,体温逐渐下降至37.5℃左右。3天前始出现喘息、呼吸困难,不能平卧,咳嗽咳白痰加重,偶有痰中带暗红色血丝,尿量减少,尿色加深。予以毛花苷丙、磷酸二酯酶抑制剂等强心,硝普钠扩血管、间断利尿治疗后,喘憋症状无缓解,遂于笔者医院急诊就诊。1个月来乏力、食欲缺乏,进食少。既往史:高血压3年,最高190/90mmHg,未治疗、未监测。3个月前诊断糖尿病,目前口服阿卡波糖控制血糖。否认药物、食物及其他特殊过敏史,个人史、婚育史、家族史均无特殊。
入院查体:T 37.6℃,BP 170/60mmHg,R 27次/分,HR 105次/分,一般情况弱,端坐呼吸,颈静脉充盈,双肺可闻及散在湿啰音,无胸膜摩擦音,腹软,无压痛,肝脾肋下未触及,双下肢可凹性水肿。
体格检查:心前区未见隆起,可触及心尖抬举性搏动,心前区未触及震颤,无心包摩擦音,心界左大,心音有力,P2>A2,心率105次/分,心律齐,于二尖瓣听诊区可闻及3/6级收缩期吹风样杂音,向腋下传导,主动脉瓣听诊区可闻及3/6级收缩期喷射性杂音,向颈部传导,并可闻及舒张期叹气样杂音,沿胸骨左缘向下传导。三尖瓣区可闻及收缩期2/6级杂音,未闻及颈部血管杂音,未见肢端栓塞征象,周围血管征阴性。
辅助检查:外院超声心动图示:主动脉瓣损害,大量反流,二尖瓣关闭不全,LVEF 65%;血培养:草绿色链球菌;入院血常规:WBC 10.43×109/L,Hb 93g/L,PLT 362×109/L,N 87.5%;肝肾功能AST 16IU/L,ALT 17IU/L,ALB 37.6g/L,SCR 137μmol/L,BUN 29.5mmol/L;凝血D-二聚体0.49mg/L,PT 12.9秒,动脉血气分析PO2 62mmHg,PCO2 36mmHg,pH 7.54,BNP 2322ng/dl;心电图窦性心率110次/分;胸片提示心肺改变符合心力衰竭肺水肿。
入院诊断:发热,肺部感染,菌血症,感染性心内膜炎?主动脉瓣关闭不全,二尖瓣关闭不全,心功能Ⅳ级;高血压;2型糖尿病;急性肾功能不全;贫血。
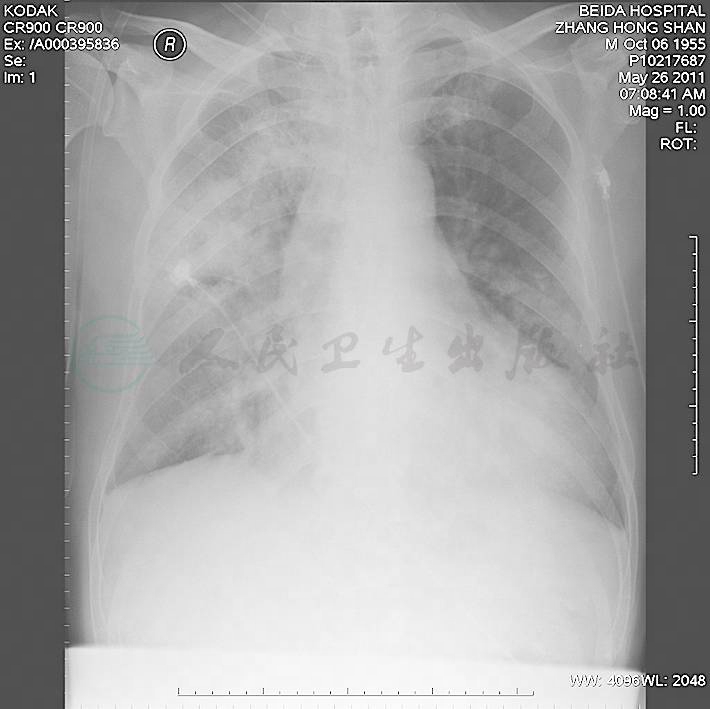
图1 急诊胸片示心影增大,双肺渗出
重要提示
1.中年男性,慢性起病,发现心脏瓣膜病变7年,伴高血压、糖尿病。
2.临床特征为反复发热、贫血,伴发心功能不全,周围血管征阴性,未见瘀点、瘀斑、脾大、杵状指、Osler小结、Janeway结等特征性体征。
3.心脏超声示重度主动脉瓣关闭不全、二尖瓣关闭不全、轻度三尖瓣关闭不全、瓣膜损害及反流,曾有血培养阳性,胸片示肺水肿及渗出。
4.强化控制血糖平稳,血压控制稳定。
5.经利尿扩血管治疗,心功能不全治疗满意。
6.早期积极抗生素治疗,加强围术期处理,改善全身情况,适时行手术换瓣治疗,改善心功能,提高远期生活质量。
急诊留院观察后结合病史及外院血培养结果,考虑发热、肺部感染、心功能不全、菌血症、心脏瓣膜病(主动脉瓣关闭不全、二尖瓣关闭不全)、感染性心内膜炎可能性大,予以监护吸氧,硝酸异山梨酯扩血管、利尿对症治疗,完善床边胸片检查(图1),进行青霉素皮试,监测血糖,请心外科会诊,高度疑诊感染性心内膜炎,遂当夜转入心外科病房。入院后:予以卡托普利25mg1,每天3次,共3天,后改为硝苯地平缓释片10mg,每天3次,血压平稳控制于140~150/80~90mmHg,考虑原发性高血压,未查眼底。予以阿卡波糖50mg,每天3次,诺和灵R早餐、午餐、晚餐前30分钟各8U iH,睡前诺和灵N 8U iH,监测血糖控制满意。患者发病初进食差,急性肾功能不全考虑肾前性原因可能性大,经补液营养支持治疗肾功能逐渐正常。地高辛0.25mg,每日1次,螺内酯40mg,每天2次,托拉塞米20mg,每天2次强心利尿,硝普钠30μg/min,尼卡地平20μg/min,单硝酸异山梨酯20μg/min扩血管治疗,结合外院血培养及入院胸片等辅助检查考虑心脏瓣膜病、肺部感染诊断明确,高度疑诊感染性心内膜炎,予以去甲万古霉素1.0g,每12小时1次,联合哌拉西林-舒巴坦5.0g,每12小时1次联合抗感染治疗。6月2日复查UCG示二尖瓣前叶脱垂,二尖瓣重度反流,主动脉瓣重度反流,左心室扩大、肥厚,LVEF 67%,左心房扩大。主动脉瓣关闭不全,病变考虑先天性病变所致可能性大。腹部B-US未见明显异常。6月3日开始喘息明显好转,下肢水肿减轻,夜间间断高枕入睡,继续强心、利尿、扩血管治疗,监测电解质,血肌酐再次出现轻度升高,不除外药物所致。6月4日改为头孢哌酮-舒巴坦钠3.0g,每天2次,联合替考拉宁0.4g,每天1次,抗感染治疗。ASO(?)、RF(?)、CRP 90ng/L。至6月13日间断仍有喘息,感活动耐力差,复查胸片双肺渗出较前明显吸收好转,双下肢水肿进一步减轻,停用静脉扩血管药,维持口服药治疗。6月19日喘息基本缓解,下肢水肿完全消失,间断复查胸片,肺水肿基本吸收。夜间可平卧休息,体重减轻15kg,可于床旁活动,心力衰竭控制满意。入院后未再发热,未再行血培养、痰培养(图2~图4)。
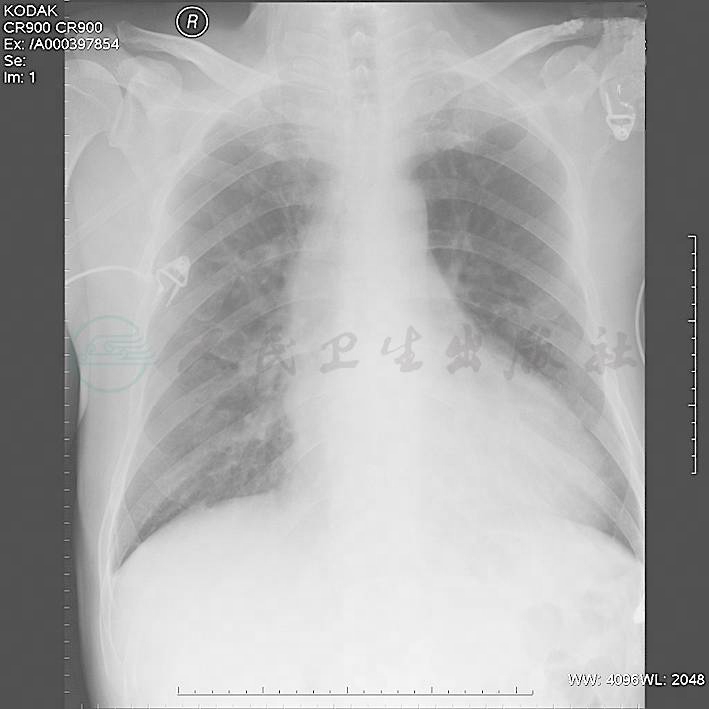
图2 入院第5天胸片

图3 入院第19天胸片
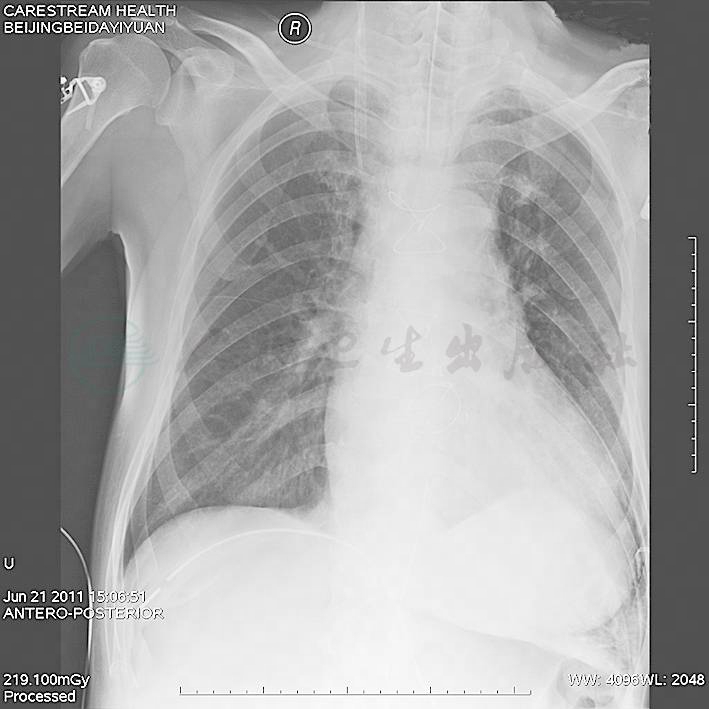
图4 入院第28天术前胸片
6月14日行冠状动脉造影示:冠状动脉分布呈右优势型。左主干内膜光滑无狭窄。前降支中段可见轻度斑块浸润,未见明显狭窄。回旋支近端可见轻度斑块浸润,未见明显狭窄。右冠状动脉未见狭窄。头孢哌酮-舒巴坦钠3.0g,每天2次,联合替考拉宁0.4g,每日1次,抗感染治疗至6月21日术前。6月21日于全麻体外循环支持下行主动脉瓣及二尖瓣置换术,术中未见瓣膜赘生物,术中切除病变损伤瓣膜,主动脉瓣置换25mm生物瓣,二尖瓣置换29mm生物瓣(见图5~图8)。手术顺利,转入监护室,循环稳定,术后胸腔引流430ml积液,行中心静脉营养,输血400ml、血浆400ml,支持治疗。予去甲万古霉素,0.4g,每8小时1次及头孢米诺2.0g,每12小时1次。抗感染治疗,术后体温38.7℃,2天后正常。6月23日胸腔未再有引流液,动脉血气分析PO2 157mmHg,PCO2 36mmHg,pH 7.54,拔除气管插管,转普通病房,继续上述抗感染方案。
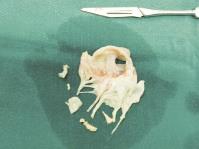
图5 手术图片:二尖瓣
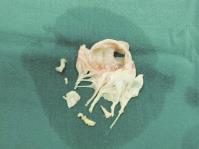
图6 手术图片:二尖瓣

图7 手术图片:主动脉瓣
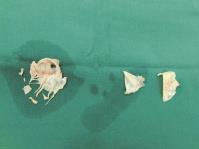
图8 手术图片:二尖瓣、主动脉瓣
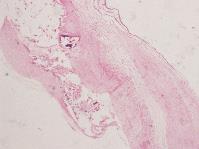
图9 病理图片:间质纤维结缔组织增生,伴玻璃样变性,慢性炎性细胞浸润,二尖瓣局灶吞噬,含铁血黄素细胞散在浸润
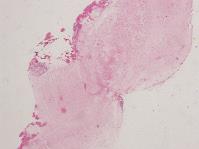
图10 病理图片:主动脉瓣局灶钙化
6月27日手术病理报告:二尖瓣、主动脉瓣送检瓣膜组织,表面被覆内皮,间质纤维结缔组织增生,伴玻璃样变性,慢性炎性细胞浸润,二尖瓣局灶吞噬,含铁血黄素细胞散在浸润。主动脉瓣局灶钙化,考虑二尖瓣主动脉瓣病变合并感染(图9、图10)。
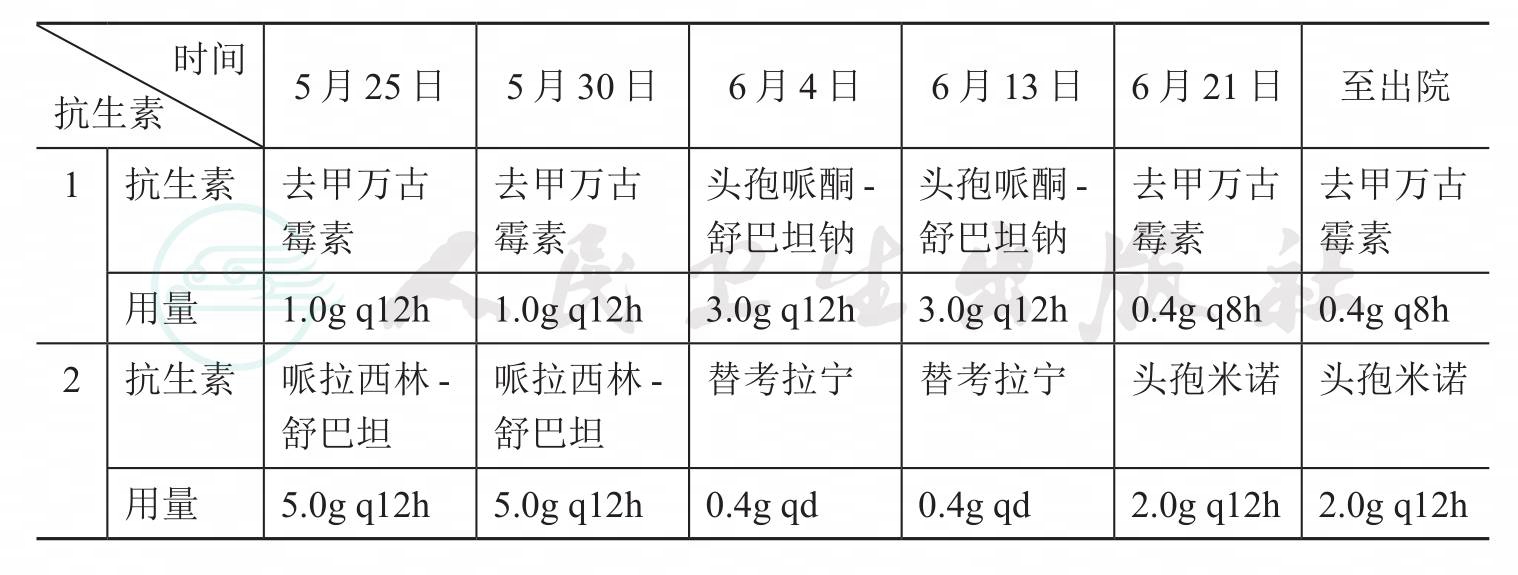
6月28日复查超声心动提示二尖瓣主动脉瓣置换术后,左心房大,室间隔运动异常,左心室射血分数73%,二尖瓣人工瓣前血流增快,主动脉瓣前向血流增快,三尖瓣轻度反流,少量心包积液。血常规、肝肾功能正常,患者活动自如,病情平稳,继续予以去甲万古霉素0.4g,每8小时1次及头孢米诺2.0g,每12小时1次联合抗感染至6周出院。患者病情稳定出院,院外长期随诊(图11)。抗生素治疗见表1。
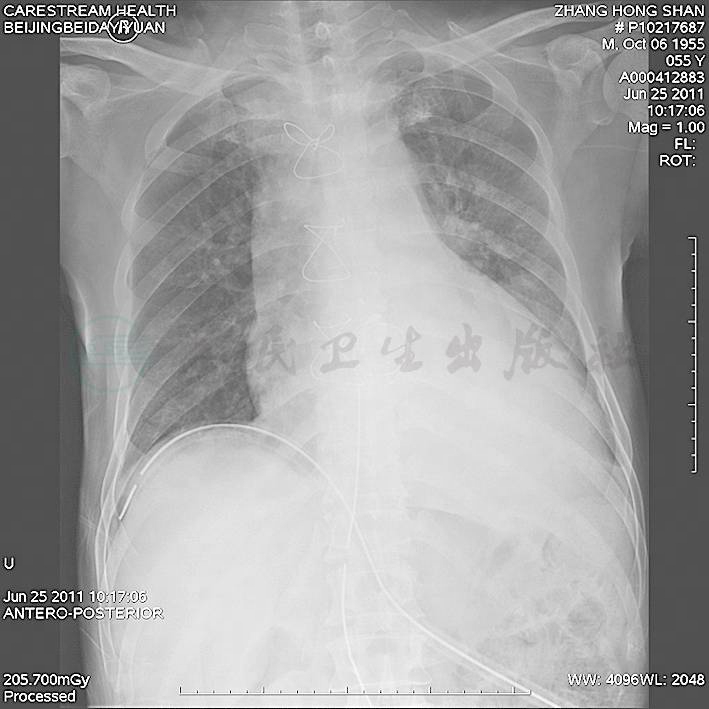
图11 入院第35天出院前胸片
表1 抗生素治疗表
最终诊断:肺部感染,菌血症,主动脉瓣置换术后,二尖瓣置换术后,窦性心律,心功能Ⅱ~Ⅳ级,高血压Ⅲ期,2型糖尿病,急性肾功能不全。













